
La Resolución 1155 de 2020 adopta el protocolo de bioseguridad para el sector salud y sus áreas de apoyo
Resolución 1155 de 2020
RESOLUCIÓN NÚMERO 001155 DE 2020
(julio 14)
por medio de la cual se adopta el protocolo de bioseguridad para el manejo y control del riesgo del Coronavirus COVID-19 en la prestación de los servicios de salud, incluidas las actividades administrativas, de apoyo y alimentación.
El Ministro de Salud y Protección Social, en ejercicio de sus facultades legales, en especial, de las conferidas en el artículo 1° del Decreto Legislativo 539 de 2020, y
CONSIDERANDO:
Que el artículo 2° de la Constitución Política prevé que las autoridades de la República están instituidas para proteger a todas las personas residentes en Colombia, en su vida, honra, bienes, creencias y demás derechos y libertades, y para asegurar el cumplimiento de los deberes sociales y de los particulares.
Que la Ley 1751 de 2015, en su artículo 5°, establece que el Estado es responsable de respetar, proteger y garantizar el goce efectivo del derecho fundamental a la salud, y en su artículo 10, señala como deberes de las personas frente al derecho fundamental a la salud, los de “propender por su autocuidado, el de su familia y el de su comunidad” y “actuar de manera solidaria ante situaciones que pongan en peligro la vida y la salud de las personas”.
Que el 11 de marzo de 2020, la OMS declaró que el brote de Coronavirus COVID-19 es una pandemia, esencialmente por la velocidad en su propagación e instó a los Estados a tomar acciones urgentes y decididas para la identificación, confirmación, aislamiento, monitoreo de los posibles casos y el tratamiento de los casos confirmados, así como la divulgación de las medidas preventivas, todo lo cual debe redundar en la mitigación del contagio.
Que, con base en la declaratoria de pandemia, a través de la Resolución número 385 de 2020 el Ministerio de Salud y Protección Social decretó la emergencia sanitaria en todo el territorio nacional, con el fin de prevenir y controlar la propagación del Coronavirus COVID-19 en el territorio nacional y mitigar sus efectos, medida que se prorrogó mediante la Resolución 844 de 2020, hasta el 31 de agosto del mismo año.
Que la Organización Internacional del Trabajo en comunicado del 18 de marzo de 2020 instó a los Estados a adoptar medidas urgentes para i) proteger a los trabajadores y empleadores y sus familias de los riesgos para la salud generados por el Coronavirus COVID-19; ii) proteger a los trabajadores en el lugar de trabajo; iii) estimular la economía y el empleo, y iv) sostener los puestos de trabajo y los ingresos, con el propósito de respetar los derechos laborales, mitigar los impactos negativos y lograr una recuperación rápida y sostenida.
Que la evidencia muestra que la propagación del Coronavirus COVID-19 continúa, a pesar de los esfuerzos estatales y de la sociedad, y en consecuencia, al no existir medidas farmacológicas como la vacuna y los medicamentos antivirales, son las medidas no farmacológicas las que tienen mayor costo/efectividad. Esas medidas incluyen la higiene respiratoria, el distanciamiento social, el autoaislamiento voluntario y la cuarentena, medidas que se deben mantener.
Que por medio de los Decretos números 457 del 22 de marzo, 531 del 8 de abril, 593 del 24 de abril, 636 del 6 de mayo, 689 del 22 de mayo, 749 del 28 de mayo, este último modificado por el Decreto número 847 del 14 de junio, todos de 2020, el Gobierno nacional ordenó, en virtud de la emergencia sanitaria generada por la pandemia, el aislamiento preventivo obligatorio de todos los habitantes del territorio nacional, pero permitió el derecho de libre circulación de las personas que allí se indican.
Que el Decreto número 539 del 13 de abril de 2020, estableció que durante el término de la emergencia sanitaria este Ministerio será el competente para expedir los protocolos que sobre bioseguridad se requieran para todas las actividades económicas, sociales y sectoriales que se encuentran autorizadas, a fin de mitigar, controlar y evitar la propagación de la pandemia y realizar su adecuado manejo.
Que el Ministerio de Salud y Protección Social, expidió la Resolución número 666 del 24 de abril de 2020, «por medio de la cual se adoptó el protocolo general de bioseguridad para todas las actividades económicas, sociales y sectores de la administración pública y su correspondiente anexo técnico”.
Que el numeral 1 del artículo 3° del Decreto número 749, modificado por el Decreto número 847 ambos de 2020 disponen que se permite el derecho de circulación de las personas que realicen actividades de “Asistencia y prestación de servicios de salud”.
Que, una vez analizadas las condiciones particulares que rodean la prestación de los servicios de salud, se elaboró el protocolo de bioseguridad especial que debe ser aplicado en este servicio, el cual se adopta mediante la presente resolución y es complementario al protocolo general, adoptado mediante la Resolución número 666 de 2020.
En mérito de lo expuesto,
RESUELVE:
Artículo 1°. Objeto. Adoptar el protocolo de bioseguridad para el manejo y control del riesgo del Coronavirus COVID-19, en la prestación de los servicios de salud, incluidas las actividades administrativas, de apoyo, vigilancia y alimentación.
Artículo 2°. Ámbito de aplicación. El protocolo de bioseguridad que se adopta a través de la presente resolución aplica al talento humano en salud, incluidos los estudiantes y docentes que adelanten prácticas formativas en los diferentes prestadores de servicios de salud, así como el personal administrativo, de apoyo y los trabajadores de vigilancia y alimentación, relacionados con la prestación del servicio de salud, los servicios de medicina de seguridad y salud en el trabajo, los prestadores de servicios de salud y las Entidades Promotoras de Salud del Régimen Contributivo y Subsidiado, las entidades que administran planes adicionales de salud, las entidades adaptadas de salud, las administradoras de riesgos laborales en sus actividades de salud, las entidades pertenecientes a los regímenes Especial y de Excepción de salud.
Artículo 3°. Vigilancia del cumplimiento del protocolo. La vigilancia del cumplimiento de este protocolo está a cargo de la secretaria municipal o distrital de salud o la entidad que haga sus veces del lugar donde se encuentre ubicado el prestador de servicio de salud, sin perjuicio de la vigilancia que, sobre el cumplimiento de las obligaciones de los empleadores o contratantes, realice el Ministerio del Trabajo, ni de las competencias de otras autoridades.
Artículo 4°. Vigencia. La presente resolución rige a partir de la fecha de su publicación.
Publíquese y cúmplase.
Dada en Bogotá, D. C., a 14 de julio de 2020.
El Ministro de Salud y Protección Social,
Fernando Ruiz Gómez.
ANEXO TÉCNICO
1. OBJETIVO
Orientar, en el marco de la pandemia por el nuevo Coronavirus COVID-19, las medidas generales de bioseguridad que se deben adoptar en las actividades de los prestadores de servicios de salud incluidas las actividades administrativas, de apoyo, vigilancia y alimentación, con el fin de disminuir el riesgo de transmisión del virus de humano a humano durante la atención en salud.
2. MEDIDAS GENERALES DE BIOSEGURIDAD PARA LA PRESTACIÓN DE SERVICIOS DE SALUD
2.1. Medidas para mitigar la trasmisión del Coronavirus COVID-19
Este protocolo debe ser considerado como el mínimo técnico requerido para la prestación del servicio y podrá ser ampliado según los requerimientos particulares de cada prestador.
2.1.1. Higiene de manos.
El talento humano en salud o cualquier persona que participe directa o indirectamente en la atención a un paciente, debe mantener la higiene de manos y saber cómo hacerlo correctamente en el momento adecuado. Entendiendo la vía de transmisión del Coronavirus COVID-19 y partiendo de la premisa de que todo paciente es potencialmente infeccioso, es fundamental que se garantice la higiene de manos en los lugares de trabajo, así:
a) Disponer zonas para higiene de manos, con los insumos necesarios, dosificadores de alcohol glicerinado mínimo al 60% en lugares visibles en el lugar de trabajo (desde la recepción o puertas de entrada).
b) No se debe realizar reenvase de los insumos para la higiene de manos tales como alcohol glicerinado, jabón antiséptico.
c) Disponer de información visual en la que se promueva el lavado frecuente de manos y el cumplimiento de los cinco (5) momentos de su higiene, así como la forma correcta de realizarse.
d) Asegurar que el talento humano relacionado directamente con la prestación del servicio de salud y los usuarios que ingresan a las instalaciones del prestador de servicios de salud, acaten la instrucción de higiene de manos.
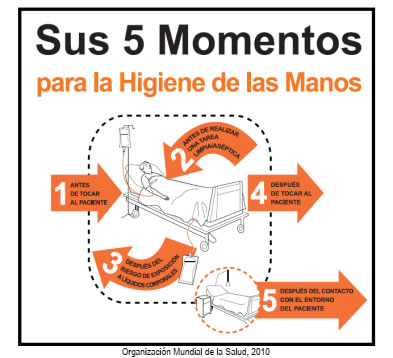
Sus 5 Momentos para la Higiene de Manos
Técnica de higiene de manos recomendada por la Organización Mundial de la Salud
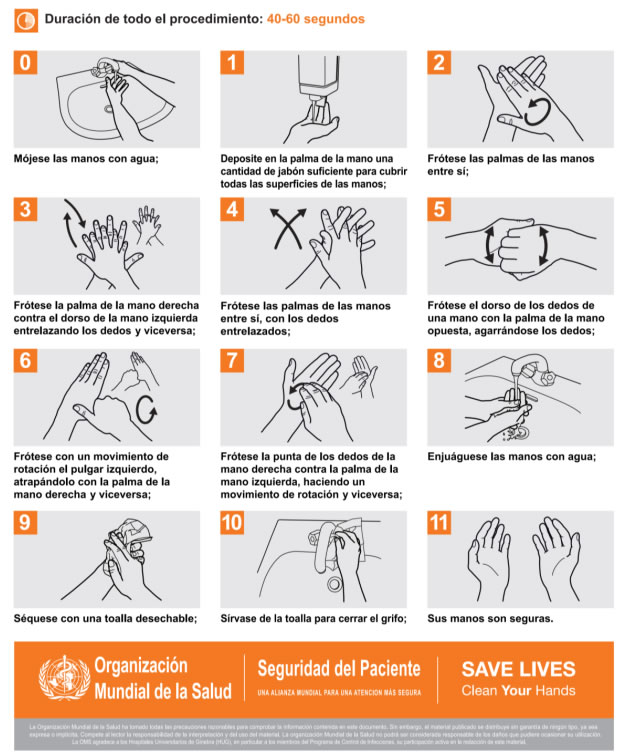
Fuente: Organización Mundial de la Salud. 2020
2.1.2. Limpieza, desinfección y esterilización a cargo de los prestadores de servicios de salud
Deberá realizarse limpieza y desinfección recurrente y terminal, en las diferentes áreas en donde se prestan servicios de salud, de acuerdo con los protocolos de la institución.
Cuando se presenten casos sospechosos o confirmados de COVID-19, es necesario realizar seguimiento y supervisión estricta del proceso de limpieza y desinfección de las diferentes áreas relacionadas con la atención de estos casos.
El proceso de limpieza deberá realizarse con detergente que sea de uso hospitalario, neutro, líquido y para la desinfección un producto con registro INVIMA en donde se especifique si es de nivel intermedio o alto y si está indicado para superficies y equipos biomédicos, en todo caso la selección dependerá de su acción sobre las diferentes formas microbianas. En general, los productos a utilizar son:
a) Clorados (hipoclorito de sodio, dicloroisocianurato de sodio, cloro orgánico)
b) Amonios cuaternarios
c) Etanol 70%
d) Glutaraldehído
e) Peróxido de hidrógeno.
A continuación, se describe la concentración, los tiempos de exposición requeridos y la reducción del virus infectante:
| PRODUCTO | CONCENTRACIÓN | TIEMPO DE EXPOSICIÓN | REDUCCIÓN VIRUS INFECTANTES |
|---|---|---|---|
| Etanol | 70-95% | segundos | >4-5 log 10 |
| Propanol | 50-100% | 30 segundos a 10 minutos | >3,3-4 log 10 |
| Cloruro de benzalconio | 0.2-0.5% | 10-30 minutos | 6-3.7 log 10 |
| Cloruro de n-aquil dimetil bencilaminio | 0.5% | inutos (sic) | 3.75 log 10 |
| Glutaraldehído | 2-4% | 2-15 minutos | >4-3,25 log 10 |
| Peróxido de hidrógeno | 0.5% | minuto | >4 log 10 |
| Clorados | 0.1-0.5% | minuto | >4 log 10 |
En relación con los procesos de esterilización, los prestadores de servicios de salud deberán cumplir con las buenas prácticas previstas en la Resolución 2183 de 2004 y en el lineamento GIPS07 Limpieza y Desinfección en Servicios de Salud ante la introducción del nuevo coronavirus (SARS-CoV-2) a Colombia. Disponible en el siguiente enlace: https://www.minsalud.gov.co/Ministerio/Institucional/Procesos%20y%20procedimientos/GIPS07.pdf
2.1.3.Elementos de Protección Personal (EPP).
Los Elementos de Protección Personal EPP básicos que deberá utilizar el talento humano en salud, así como estudiantes y docentes en práctica formativa, en el contexto de la atención de pacientes sospechosos o confirmados para COVID-19 con el fin de prevenir la exposición ocupacional son los siguientes:
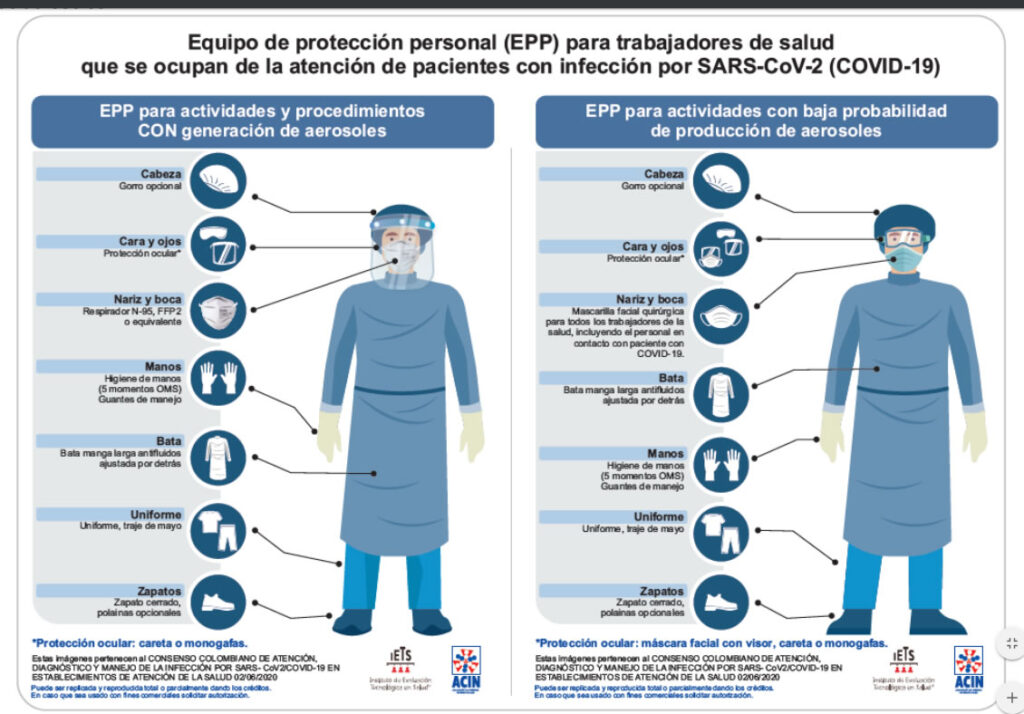
Fuente: Consenso colombiano de atención, diagnóstico y manejo de la infección por SARS-CoV-2/COVID-19 en establecimientos de atención de la salud. Asociación Colombiana de Infectología – Instituto de Evaluación Tecnológica en Salud
Como se advierte, la composición del equipo de protección personal está relacionado con los procedimientos o actividades a los que se exponga el talento humano en salud, estudiantes y docentes en prácticas formativas. A continuación, se listan los procedimientos considerados de alta y baja probabilidad de generación de aerosoles.
Lista 1. Procedimientos con generación de aerosoles – Kit # 1
a) Intubación y extubación endotraqueal.
b) Ventilación manual con presión positiva antes de la intubación.
c) Toracostomía a drenaje cerrado.
d) Traqueostomía abierta o percutánea en cualquier escenario.
e) Cambio de cánula de traqueostomía.
f) Succión antes y después de la intubación.
g) Ventilación manual con presión positiva después de la intubación.
h) Inserción de sonda nasogástrica.
i) Actividades en las que se desconecte el sistema ventilatorio.
j) Todas las cirugías laparoscópicas y abiertas, en especial si requieren el uso de electrocirugía (lo cual incluye el uso de electrobisturí).
k) Ventilación mecánica no invasiva incluyendo (CPAP, BiPAP, ASV).
l) Ventilación Oscilatoria de Alta Frecuencia (HFOV).
m) Cánula Nasal de Alto Flujo (HFNO).
n) Broncoscopia y procedimientos relacionados (broncoscopia rígida, fibrobroncoscopia flexible, cepillado y lavado broncoalveolar, biopsia transbronquial, etc.).
o) Procedimientos en una traqueostomía en cualquier escenario (colocación, retiro y cambio de la cánula).
p) Cricotiroidotomía.
q) Intervenciones en el servicio de urgencias con paciente con trauma.
r) Toracotomía de resucitación.
s) Sutura de heridas penetrantes soplantes (tórax o cuello).
t) Procedimientos dentales con uso de dispositivos de alta velocidad.
u) Procedimientos con uso de succión fenestrada o motor/fresa a altas revoluciones: tracto aerodigestivo superior (oído, cavidad nasal, cavidad oral, faringe y laringe).
v) Necropsia.
w) Tratamiento con nebulizador.
x) Obtención de una muestra de esputo y esputo inducido.
y) Reanimación cardio-cerebro pulmonar.
z) Endoscopia gastrointestinal superior e inferior.
aa) Otros procedimientos endoscópicos y no endoscópicos de la vía aero digestiva incluyendo nasofibrolaringoscopia, laringoestroboscopia, evaluación endoscópica de la deglución, ultrasonido endoscópico bronquial.
bb) Extracción de cuerpo extraño en tracto aerodigestivo superior.
cc) Drenaje de absceso oral.
dd) Ecocardiograma transesofágico.
ee) Inserción de una sonda nasogástrica.
ff) Retiro de sonda de gastrostomía.
gg) Trabajo de parto y atención del parto.
Lista 2. Actividades con baja probabilidad de generación de aerosoles Kit # 2
a) Atención o acompañamiento a pacientes durante la ingesta vía oral.
b) Utilización de máscara de oxígeno con filtro.
c) Utilización de acceso venoso o intraóseo.
d) Posicionamiento de marcapaso transcutáneo.
e) Estudios de ultrasonografía en pacientes que no cuenten con situaciones descritos en lista # 1.
f) Toma de muestras sanguíneas.
Adicionalmente deberá tenerse en cuenta:
a) El uso de los delantales se considera en actividades que conlleven a exposición de alta carga de humedad (cirugía, servicios generales, entre otros).
b) El uso de overoles se considera discrecional.
c) El Uso de polainas se considera recomendable solo en salas de partos y quirófanos.
d) El uso de gorro se considera en ambientes tales como quirófano y sala de partos.
e) El uso de guantes estériles se considera para casos que usualmente lo requieran; sin embargo no confiere mayor protección que los guantes de manejo estándar.
El kit para el personal administrativo al interior de las instituciones, que no esté cerca de lugares en las cuales se desarrollan las actividades y procedimientos indicados en la lista 1 y 2 es el siguiente:
Gráfico 2. Kit #3. EPP para personal administrativo

Fuente: Consenso colombiano de atención, diagnóstico y manejo de la infección por SARS-CoV-2/COVID-19 en establecimientos de atención de la salud. Asociación Colombiana de Infectología – Instituto de Evaluación Tecnológica en Salud
Además de usar el EPP apropiado, siempre se debe realizar higiene frecuente de las manos con agua y jabón antes de ponerse y después de quitarse los EPP. El EPP de un solo uso debe desecharse en una caneca con tapa para residuos peligrosos y el EPP reutilizable deberá limpiarse y desinfectarse en las zonas destinadas para tal fin por el prestador de servicios de salud.
Es importante recordar que, durante la jornada o turno, todo el personal de salud, estudiantes y docentes en prácticas formativas, deberán cumplir con los protocolos de bioseguridad para colocación, uso, retiro y desecho de los EPP, en especial, el cuidado al momento de tomar descansos para comer, ir al baño, o terminar la jornada de trabajo. Así mismo, durante el turno, todo EPP que se deteriore, contamine o se manche con fluidos corporales, deberá ser reemplazado inmediatamente.
A continuación, se describen los elementos de protección personal que debe usar el talento humano en salud, estudiantes y docentes en prácticas formativas, en la atención de pacientes durante la pandemia por Coronavirus COVID-19.
Indicaciones para el uso del tapabocas de uso hospitalario (mascarilla quirúrgica).
Pasos para colocación y retiro de tapabocas convencionales:
a) Lávese las manos antes de colocarse el tapabocas.
b) Siga las recomendaciones del fabricante.
c) Ajusté el tapabocas lo más pegado a la cara.
d) La cara del tapabocas con color (impermeable) debe mantenerse como cara externa.
e) La colocación con la parte impermeable (de color) hacia dentro puede dificultar la respiración del talento humano y acumulación de humedad en la cara. Por otro lado, dejar la cara absorbente de humedad hacia el exterior favorecerá la contaminación del tapabocas por agentes externos.
f) Sujete las cintas o coloque los elásticos de forma que quede adherido al rostro pero que a su vez le permita respirar normalmente.
g) Moldee la banda metálica alrededor del tabique nasal.
h) No toque el tapabocas durante su uso. Si debiera hacerlo, lávese las manos antes y después de su manipulación.
i) El tapabocas se puede usar durante un día de manera continua, siempre y cuando no esté roto, sucio o húmedo, en cualquiera de esas condiciones debe retirarse y eliminarse.
j) Cuando se retire el tapabocas, hágalo desde las cintas o elástico, nunca toque la parte externa de la mascarilla.
k) Una vez retirada, doble el tapabocas con la cara externa hacia dentro y deposítela en una caneca con tapa.
l) No reutilice la mascarilla.
m) Inmediatamente después del retiro del tapabocas realice lavado de manos con agua y jabón.
n) El tapabocas se debe mantener en su empaque original o en bolsas selladas, si no se va a utilizar. No se recomienda guardarlos en el bolso o bolsillos sin empaque, ni dejarlos sin protección sobre cualquier superficie, tales como mesas, repisas, entre otros por el riesgo de contaminarse.
Indicaciones para el uso de la mascarilla de alta eficiencia N95 o ffp2
Se puede usar un respirador por un período de aproximadamente ocho horas continuas, tiempo que puede variar según las especificaciones del fabricante, siempre y cuando el operador no toque su superficie con la mano y se realicen controles de sellado en forma reiterada, para verificar que funciona adecuadamente, en todo caso deberán utilizarse medidas de protección adicionales como el escudo facial si se prevé que hay una alta posibilidad de exposición a gotitas. La mascarilla se eliminará después de ser utilizada en un procedimiento con alta probabilidad de generar aerosoles; cuando se encuentre visiblemente contaminada con cualquier fluido corporal; cuando el control del sellado resulta insatisfactorio, o se presenta un incremento significativo en la resistencia al esfuerzo respiratorio.
Indicaciones de uso:
a) Lávese las manos antes de colocarse el respirador N95 o FFP2.
b) Coloque el respirador en la mano con la pieza nasal situada en la zona de las yemas de los dedos; las cintas ajustables deberán colgar a ambos lados de la mano.
c) Coloque el respirador bajo el mentón, con la pieza nasal en la parte superior.
d) Tire de la cinta superior, pasándola sobre la cabeza, y colóquela en la zona alta de la parte posterior de la cabeza.
e) Tire de la cinta inferior, pasándola sobre la cabeza, y colóquela debajo de la anterior, situándola a ambos lados del cuello, por debajo de las orejas.
f) Ponga las yemas de los dedos de ambas manos en la parte superior de la pieza nasal, moldeándola al contorno de la nariz utilizando dos dedos de cada mano por cada costado. El objetivo es adaptar la pieza nasal del respirador al contorno de la nariz. Si solo se pellizca la pieza nasal con una mano, es posible que el desempeño del respirador se afecte. Asegúrese de que no haya elementos extraños que puedan interferir en el ajuste del respirador a la cara como el vello de la barba.
g) Cubra la parte frontal del respirador con ambas manos sin modificar su posición en la cara.
h) Realice el control de sellado:
-
-
- Control de sellado positivo: espire con fuerza. Si el respirador está sellado correctamente, no se percibirá fuga de aire. De lo contrario, ajuste la posición del respirador y la tensión de los tirantes nuevamente.
- Control de sellado negativo: inhale con fuerza. Si el sellado es adecuado, la presión negativa generada debe provocar que el respirador colapse sobre la cara. En caso contrario, ajuste la posición del respirador y la tensión de los tirantes nuevamente.
-
i) Para el retiro se debe sujetar las cintas y retirar teniendo cuidado con no tocar la superficie anterior, con el fin de no contaminarse.
j) Desecharlo a un contenedor con tapa.
k) Inmediatamente después del retiro del tapabocas realice lavado de manos con agua y jabón.
l) El respirador N95 o FFP2 se debe mantener en su empaque original si no se va a utilizar o en bolsas selladas, no se recomienda guardarlos sin empaque en el bolso, o bolsillos.
Para el uso y retiro se deben tener en cuenta los siguientes aspectos
a) Designar áreas para poner y retirar el Equipo de Protección Personal (EPP) las cuales deben estar separadas del área de atención del paciente. Debe establecerse un flujo unidireccional, es decir, desde el área de colocación hasta el área de atención del paciente y el área de retirada del equipo.
b) El área para retirar el equipo debe ser lo suficientemente amplia como para permitir la libertad de movimiento para retirar la ropa, así como contar con espacio para una caneca con tapa y pedal, tener disponible suministro de guantes y desinfectante para manos con base de alcohol. Las prendas que se retiren no deben ser sacudidas.
c) Delimitar las áreas limpias de las contaminadas. Se debe instaurar un flujo de atención unidireccional, pasando de áreas limpias, es decir donde se coloca el EPP, a la habitación del paciente y al área de retiro del EPP.
d) Los pasos del proceso de eliminación de EPP se pueden realizar en un área designada de la habitación del paciente o área de consulta, cerca de la puerta. En la medida de lo posible, se debe autorizar el acceso a la habitación del paciente o área de consulta, al personal esencial que esté debidamente capacitado en prácticas recomendadas de prevención de infecciones por COVID-19.
e) Establecer y señalizar una zona de retiro de los EPP en aquellas áreas más amplias que una habitación en la que se realizó cohorte de pacientes por presencia de cuadro clínico asociado a COVID-19 con talento humano exclusivo para su atención.
f) Establecer áreas limpias y áreas contaminadas.
g) Colocar carteles informativos en las áreas de retiro de EPP con el paso a paso a realizar.
h) Reforzar la necesidad de su retiro en forma lenta y cuidadosa con el fin de evitar la auto contaminación.
i) Recordar que deben desinfectarse las manos antes de ponerse el EPP y después de retirarlo.
j) Capacitar tanto al talento humano del prestador de servicios de salud, como a los estudiantes y docentes de programas de la salud que adelanten prácticas formativas, respecto a la adecuada colocación, uso, retiro y disposición final de los EPP de acuerdo con las actividades realizadas y servicios en los que hacen presencia.
2.2. Medidas locativas, manejo de residuos y de equipos de trabajo
2.2.1.Locativas
a) Adecuar condiciones locativas en la zona de recepción de usuarios de pacientes, acompañantes, proveedores, entre otros, y diferenciarlas de las áreas de trabajo y de descanso del talento humano en salud, así como de los espacios destinados a labores académicas y de descanso de estudiantes y profesores en los casos a que haya lugar.
b) Definir un espacio físico, en lo posible adyacente al consultorio clínico o área para la prestación del servicio de salud, para realizar el triage de verificación y actualización de la información suministrada durante el contacto virtual o telefónico, de forma que pueda corroborar si hubo cambios en la presencia de signos y síntomas de contagio de COVID-19 según el tiempo transcurrido.
c) Procurar el menor número posible de personas en las salas de espera, idealmente solo quien va a ser atendido, y en todo caso distribuir y marcar las zonas de tal forma que se logre una distancia mínima de dos (2) metros entre uno y otro.
d) Colocar en la recepción una barrera acrílica lavable fija que proteja al personal de esta área.
e) Disponer de un lugar para el cambio de ropa del personal, estudiantes y docentes en práctica formativa. Idealmente debe ser un sitio con ventilación.
f) Garantizar la disposición de un espacio para realizar aislamiento preventivo inicial de pacientes con sintomatología o sospecha de COVID-19 de acuerdo con los lineamientos de este Ministerio.
2.2.2.Elementos de trabajo y de dotación
a) Preparar los equipos, elementos, instrumental e insumos para cada atención, previamente, a la atención en salud.
b) Realizar los procesos de limpieza, desinfección y esterilización según los protocolos adoptados por la institución acorde con el proceso de habilitación y los lineamientos del Ministerio de Salud y Protección Social.
c) Los elementos de trabajo son de uso individual, se debe evitar el uso compartido de estos.
2.2.3.Medidas para el manejo de residuos
Se deben acatar las medidas y procedimientos para el manejo adecuado de residuos de los prestadores de servicios de salud contemplados en el Título 10 de la Parte 8 del Libro 2 del Decreto 780 de 2016, en la Resolución número 1164 de 2002 y en las “Orientaciones para el manejo de residuos generados en la atención en salud ante la eventual introducción del virus COVID – 19 a Colombia”, las cuales pueden ser consultadas en el siguiente enlace: https://www.minsalud.gov.co/sites/rid/Lists/BibliotecaDigital/RIDE/VS/ED/VSP/
orientaciones-manejo-residuos-covid-19.pdf
2.2.4.Medidas para el manejo, traslado y disposición final de cadáveres en el ambiente hospitalario
a) El prestador de salud que atiende casos de COVID-19 será el encargado de notificar la muerte a través de las fichas epidemiológicas establecidas para el reporte de Infección Respiratoria Aguda (IRA), de forma inmediata a la secretaria municipal o distrital de salud, al Instituto Nacional de Salud INS y al Centro Nacional de Enlace (CNE).
b) El alistamiento del cadáver será reaizado en el ámbito hospitalario del mismo sitio del deceso, y para ello, el personal de salud autorizado para la manipulación deberá contar con los elementos de protección personal y seguir los procedimientos de bioseguridad.
c) Para el alistamiento del cadáver, se seguirán los siguientes pasos:
-
-
- Cubrir todos los orificios naturales con algodón impregnado de solución desinfectante. El cadáver se deberá envolver en su totalidad sin retirar catéteres, sondas o tubos que puedan contener los fluidos del cadáver, en tela anti fluido o sábana.
- Luego se pasa el cadáver a la primera bolsa para traslado, con la sábana o tela antifluido que cubre la cama donde fue atendido el paciente. Una vez que se ha colocado el cadáver en la primera bolsa para traslado, se debe rociar con desinfectante (exceptuando los casos asociados de COVID-19 y muerte violenta) el interior de la bolsa previo al cierre de la misma. Igualmente, tras el cierre de la bolsa, se debe desinfectar su exterior; se coloca la primera bolsa debidamente cerrada dentro de la segunda, se cierra y se repite el rociado con desinfectante. Culminado este proceso, se deben desinfectar los guantes exteriores usados.
- Después del alistamiento del cadáver, el personal de salud informará al servicio fúnebre encargado y trasladará el cuerpo a la morgue o depósito de cadáveres donde será entregado al personal del servicio funerario para su depósito en ataúd o contenedor de cremación o inhumación y posterior traslado al sitio de destino final (horno crematorio y/o cementerio), luego de completar toda la documentación necesaria. Cuando deba practicarse necropsia médico-legal, el cuerpo será entregado a los servidores del sistema judicial quienes asumirán la custodia.
- Luego del retiro del cadáver de la habitación, área de atención y lugar donde se realizó el alistamiento del cadáver, se debe realizar el r procedimiento de limpieza y desinfección de áreas y elementos según las recomendaciones del comité de infecciones del prestador. El traslado interno del cadáver deberá realizarse siguiendo la ruta establecida por el prestador de servicios de salud, garantizando las condiciones de bioseguridad sin poner en riesgo la comunidad hospitalaria, pacientes, familiares y usuarios.
- El personal de salud informará a los encargados del servicio fúnebre o del sistema judicial, sobre los riesgos y medidas preventivas que se deben observar para el manejo del cadáver. Así mismo, verificará que cumplan con las normas de bioseguridad y elementos de protección personal para el retiro del cadáver.
- En todo caso, el cadáver será trasportado en vehículo fúnebre o en necro móvil empleado por las autoridades judiciales. En caso de situación catastrófica por COVID-19, cuando no se cuente con vehículos fúnebres, se podrán emplear vehículos que garanticen la separación entre la cabina del conductor y el compartimiento de carga que permitan la bioseguridad de quien está transportando y la posterior desinfección del vehículo.
-
d) De requerirse necropsia médico legal por las situaciones referidas en los artículos 2.8.9.6 y 2.8.9.7 del Decreto número 780 de 2016, o en cualquier caso que se deba judicializar, el prestador de salud deberá:
-
-
- Informar de manera inmediata a las autoridades judiciales, advirtiendo el diagnóstico presuntivo o confirmado de infección por COVID-19.
- Entregar a la Policía Judicial, junto con el cuerpo, copia de la historia clínica o epicrisis completa.
- Diligenciar la ficha epidemiológica y entregar copia a la autoridad que retira el cadáver.
- Verificar que el personal de policía judicial que realizará la inspección y el traslado de cadáveres cumpla con las normas de bioseguridad y elementos de protección personal para el retiro del cadáver.
- Evitar que se manipule el cuerpo en el depósito de cadáveres.
- El prestador realizará la capacitación y socialización de directrices para manejo de cadáveres a los familiares o red de apoyo del paciente fallecido.
-
2.2.5.Medidas de control ambiental
Las medidas ambientales en las instalaciones del prestador de servicios de salud tienen como propósito reducir la concentración de gotas, controlar la direccionalidad y flujo del aire, mediante la ventilación natural o mecánica de las áreas, principalmente en aquellos espacios que implican aglomeraciones, por ejemplo, salas de espera.
3. PREVENCIÓN Y MANEJO DE SITUACIONES DE CONTAGIO POR COVID-19
3.1. Medidas de prevención
a) Conocer las tareas, los procedimientos, equipos de trabajo, jornadas o turnos de trabajo del trabajador, los estudiantes y docentes en prácticas formativas de programas del área de la salud. Esta información permite evidenciar las características de la exposición laboral al Coronavirus COVID-19.
b) Identificar las condiciones de salud, factores de riesgo asociados a la suceptibilidad del contagio, edad y sexo del talento humano, incluidos los estudiantes y docentes que adelanten prácticas formativas en los diferentes prestadores de servicios de salud, así como el personal administrativo y de apoyo, al igual que los trabajadores de vigilancia y alimentación, relacionados directamente con la prestación del servicio de salud, en el marco del Sistema de Gestión de Seguridad y Salud en el Trabajo, a través de visitas de inspección periódicas a cargo de los responsables y ejecutores de dicho Sistema.
3.2. Manejo de situaciones de riesgo en la prestación de servicios de salud
a) Actualizar semanalmente la información que expiden las autoridades nacionales o territoriales.
b) Solicitar al talento humano en salud, estudiantes y docentes en prácticas formativas, y a las personas que recibieron atención que registren y actualicen su estado de salud en la aplicación CoronApp.
c) Instruir a los trabajadores y proveedores en la aplicación de la etiqueta respiratoria, que incluye cubrirse la nariz al toser o estornudar con el antebrazo o con un pañuelo de papel desechable y deshacerse de él inmediatamente tras usarlo. Abstenerse de tocarse la boca, la nariz y los ojos.
d) Difundir a los trabajadores, estudiantes y docentes en prácticas formativas la información sobre directrices impartidas por el Ministerio de Salud y Protección Social, en relación con los síntomas de alarma y lineamientos para la preparación y respuesta ante la presencia del COVID-19 en el territorio nacional.
4. MEDIDAS DE VIGILANCIA DE LA SALUD DEL TALENTO HUMANO EN SALUD Y DE LOS ESTUDIANTES Y DOCENTES DE PROGRAMAS DEL ÁREA DE LA SALUD, DEL PERSONAL ADMINISTRATIVO, DE APOYO Y ALIMENTACIÓN, RELACIONADOS CON LA PRESTACIÓN DEL SERVICIO DE SALUD, EN EL CONTEXTO DEL SISTEMA DE GESTIÓN DE SEGURIDAD Y SALUD EN EL TRABAJO Y LA RELACIÓN DOCENCIA-SERVICIO, CUANDO APLIQUE
a) Establecer un sistema de control, para que el talento humano en salud, incluidos los estudiantes y docentes que adelanten prácticas formativas en los diferentes prestadores de servicios de salud, así como el personal administrativo, de apoyo y alimentación, relacionados con la prestación del servicio de salud, que presenten sintomatología relacionada con COVID-19, registren todas las personas y lugares visitados dentro y fuera de su actividad, indicando: fecha, lugar, nombre de personas o número de personas con las que se ha tenido contacto, en los últimos 14 días y a partir del primer momento de notificación, cada día, con observancia de las normas sobre tratamiento de los datos personales.
b) Garantizar el reporte diario, vía correo electrónico o telefónico, sobre el estado de salud y temperatura del personal que se encuentra realizando trabajo en casa o trabajo remoto, de acuerdo con autodiagnóstico que permita identificar síntomas.
c) Establecer canales de comunicación para que se informe cualquier sospecha de síntoma o contacto con personas diagnosticadas con COVID-19.
d) Consolidar y mantener actualizada una base de datos completa del talento humano en salud, incluidos los estudiantes y docentes que adelanten prácticas formativas en los diferentes prestadores de servicios de salud, así como el personal administrativo, de apoyo y los trabajadores de vigilancia y alimentación, relacionados con la prestación del servicio de salud.
e) Contar con registros diarios en formato definido por cada servicio, con el propósito de llevar control y monitoreo en caso de presentar síntomas de COVID-19.
f) El responsable del Sistema de Gestión de Seguridad y Salud en el Trabajo deberá coordinar las acciones para la vigilancia de la salud del talento humano en salud, incluidos los estudiantes y docentes que adelanten prácticas formativas, así como el personal administrativo, de apoyo y alimentación y el cumplimiento de las disposiciones adoptadas en el presente protocolo, manteniendo permanente comunicación con la ARL, con el fin de garantizar la gestión integral del riesgo para contagio de COVID-19.
g) Fomentar el autocuidado, especialmente el monitoreo de temperatura corporal y de síntomas respiratorios.
h) Contar con un censo actualizado del talento humano en salud, incluidos los estudiantes y docentes que adelanten prácticas formativas en los diferentes prestadores de servicios de salud, así como el personal administrativo, de apoyo y alimentación, relacionados con la prestación del servicio de salud, que viven con personas mayores a 70 años o con personas con morbilidades preexistentes que los haga más vulnerables a los efectos del contagio de COVID-19 entre ellas: diabetes, enfermedad cardiovascular, incluye Hipertensión arterial (HTA) y Accidente Cerebrovascular (ACV), VIH, cáncer, uso de corticoides o inmunosupresores, Enfermedad Obstructiva crónica (EPOC), mal nutrición (obesidad y desnutrición), fumadores, y mujeres en estado de gestación o lactancia.
i) Establecer las medidas especiales de protección al talento humano, estudiantes y docentes en prácticas formativas, que por sus comorbilidades o por su situación personal sean más vulnerables a la infección con COVID-19. Estas medidas pueden contemplar el teletrabajo, telemedicina y la reubicación académica o laboral temporal, según corresponda, entre otras.
j) Desarrollar un plan de respuesta para el manejo de posibles casos de COVID-19 que puedan presentarse en el talento humano estudiantes y docentes en prácticas formativas, que permita la activación de los procesos para el manejo, atención y notificación a las entidades competentes. Estos planes deben considerar y abordar los niveles de riesgo asociados con los diferentes ambientes y áreas de trabajo que se tienen en los servicios de salud, y conocer los factores de riesgo en el hogar y en entornos comunitarios, así como los factores de riesgo individuales (edad, presencia de condiciones médicas crónicas e inmunosupresión y embarazo).
k) Capacitar y reforzar las medidas de autocontrol, al talento humano, estudiantes y docentes en prácticas formativas, a través de estrategias de información, educación y comunicación, que permitan la identificación temprana de riesgos de enfermedad respiratoria, el reconocimiento de signos y síntomas de alarma de COVID-19 y la activación del plan de respuesta.
l) Garantizar la reserva y el manejo confidencial de la información sobre la salud del talento humano estudiantes y docentes en prácticas formativas, del prestador de servicios de salud.
m) Establecer el procedimiento para la reincorporación a las actividades del talento humano estudiantes y docentes en prácticas formativas, en salud que hayan tenido síntomas respiratorios o que hayan tenido el diagnóstico de COVID-19. Como parte de este procedimiento se debe incluir la comunicación con la EPS para saber que el talento humano estudiantes y docentes en prácticas formativas, cumple los requisitos para ser dado de alta por diagnóstico de COVID-19 y se pueda reincorporar a sus actividades laborales o de formación académica.
n) Establecer los canales de comunicación con las EPS y ARL, para el trámite ágil de las incapacidades temporales de los trabajadores diagnosticados con COVID-19. Para el caso de estudiantes y docentes, se deberán seguir los procedimientos de reporte a que haya lugar en articulación con la institución educativa y en el marco de la relación docencia-servicio.
o) Documentar los indicadores de morbilidad y ausentismo del talento humano, estudiantes y docentes en prácticas formativas, que sea diagnosticado con COVID-19 y tenerlos disponibles para las autoridades competentes.
p) Disponer afiches en los que se promueva la higiene respiratoria y el uso de protección respiratoria (cuando corresponda), así como medidas para procurar una distancia mínima de dos (2) metros entre personas.
q) Solicitar al talento humano en salud que informe al jefe inmediato en caso de presentar síntomas de gripa, tos, fiebre, dificultad para respirar, resguardarse en casa y abstenerse de ir a trabajar, evitando el contacto con personas a su alrededor. Para el caso de estudiantes y docentes, se deberán seguir los procedimientos de reporte a que haya lugar en articulación con la institución educativa y en el marco de la relación docencia-servicio.
r) Tomar las siguientes medidas para la prevención y mitigación de efectos sobre la salud mental del talento humano, estudiantes y docentes en prácticas formativas:
-
- Mantener una comunicación actualizada, precisa, oportuna y de buena calidad para todo el personal sobre la información, recomendaciones y las herramientas comunicacionales emitidas por el Ministerio de Salud y Protección Social.
- Establecer medidas que permitan que el personal rote entre las funciones que crean un nivel alto de estrés y las que causan menos estrés.
- Facilitar que los trabajadores sin experiencia trabajen de cerca con sus colegas más experimentados.
- Iniciar, promover y comprobar las pausas de los descansos en el trabajo.
- Establecer horarios flexibles para los trabajadores que estén directamente afectados o que tengan familiares afectados.
- Asegurar que se brinden espacios y tiempos para que los colegas se comuniquen entre sí y brinden apoyo social a sus compañeros, preferiblemente de manera virtual.
- Identificar los medios adecuados para brindar servicios psicosociales y de apoyo para la salud mental, aprovechando las modalidades virtuales y asegurarse que el personal conozca que estos servicios están a su disposición.
- Informar acerca de la utilización de la información de las líneas de atención y apoyo psicológico existentes en su región.
- Disponer de condiciones y talento humano entrenado para identificar y atender de manera inicial las necesidades urgentes de salud mental y canalizar a los servicios de salud mental, en caso de ser necesario.
- Ayudar a los trabajadores de la salud, estudiantes y docentes en prácticas formativas, a identificar a familiares, amigos y miembros de la comunidad fiables que estén dispuestos a escucharlos como red de apoyo psicosocial. Tenga en cuenta que algunos trabajadores de la salud pueden llegar a percibir que su familia o su comunidad no quieren tenerlos cerca debido al riesgo, al estigma o al temor. Promueva que mantengan la comunicación con sus seres queridos.
- Garantizar el desarrollo de procesos de aprendizaje en técnicas para el manejo del estrés: técnicas de respiración, relajación, meditación, yoga y mindfullnes, escuchar música, hacer pausas durante el trabajo o entre turnos, alimentarse saludablemente y en cantidad suficiente, hacer ejercicio físico, mantenerse en contacto y compartir con la familia y los amigos.
- Promover estrategias para la prevención del consumo de tabaco, alcohol, sustancias psicoactivas ilegales y medicamentos sin fórmula médica.
- Garantizar que la ARL cumpla con las siguientes acciones a su cargo previstas en los numerales 10 y 11 de este protocolo.
- Para el caso de estudiantes y docentes, se deberán seguir los procedimientos a que haya lugar en articulación con la institución educativa y en el marco de la relación docencia-servicio.
s) En la historia clínica de los usuarios de los servicios de salud deben registrarse presencia en cada consulta de posibles signos o síntomas relacionados con COVID-19, información que servirá de soporte a las EAPB en caso de identificar sintomas sugestivos de COVID-19.
5. ALTERNATIVAS DE ORGANIZACIÓN PARA LA PRESTACIÓN DE LOS SERVICIOS DE SALUD
5.1 Trabajo remoto o a distancia
a) Implementar o fortalecer los mecanismos de atención telefónica o electrónica para realizar trámites tales como solicitud de citas, solicitud de resúmenes o copias de historia clínica, entrega de documentos o constancias necesarias para la atención o soportes para la misma.
b) Designar o reorganizar las funciones del personal administrativo y del talento humano en salud, para el trabajo remoto o en casa, asignando líneas telefónicas o plataformas tecnológicas.
c) Solicitar, si así lo considera, la habilitación o la autorización transitoria para la prestación de servicios de salud en la modalidad de telemedicina en línea ante la Secretaría departamental o distrital de Salud, para lo cual deberá ingresar a la plataforma REPS del Ministerio de Salud y Protección Social en el siguiente enlace: con su código de usuario y clave de ingreso. Se sugiere consultar el documento técnico “Telesalud y telemedicina para la prestación de servicios de salud en la pandemia por COVID-19”, expedido por el Ministerio de Salud y Protección Social.
d) Se podrá realizar el proceso de habilitación para la modalidad de telemedicina, o solicitar la autorización transitoria para la prestación de servicios de salud en la modalidad de telemedicina, teniendo en cuenta que esta última opción no reemplaza el proceso de habilitación y estará vigente solo durante el término de la emergencia sanitaria. Se sugiere consultar el documento técnico “Telesalud y telemedicina para la prestación de servicios de salud en la pandemia por COVID-19”, expedido por el Ministerio de Salud y Protección Social, disponible en el enlace: https://www.minsalud.gov.co/Ministerio/Institucional/Procesos%20y%20procedimientos/PSSS04.pdf.
e) Para el caso de los estudiantes y docentes de programas de salud, en la medida en que las prácticas formativas puedan ser suplidas parcialmente a través de tecnologías y herramientas pedagógicas de acceso remoto, las instituciones educativas deben contemplar este tipo de modalidad educativa a distancia para ser concertado dentro de la relación docencia-servicio con los prestadores, con el fin de disminuir el número simultáneo de estudiantes y docentes presenciales en práctica en los prestadores de servicios de salud.
5.2 Trabajo presencial
5.2.1. Asignación de citas presenciales
Al momento de atender las solicitudes para asignar citas, deberán realizarse las siguientes preguntas en los casos en los que las personas acudan de forma directa al sitio de atención:
a) ¿Tiene fiebre o la ha tenido en los últimos 14 días? (temperatura mayor o igual a 38 oC).
b) ¿Tiene o ha tenido en los últimos 14 días diarrea u otras molestias digestivas?
c) ¿Tiene o ha tenido sensación de mucho cansancio o malestar en los últimos 14 días?
d) ¿Ha notado una pérdida del sentido del gusto o del olfato en los últimos 14 días?
e) ¿Ha estado en contacto o conviviendo con alguna persona sospechosa o confirmada de coronavirus por COVID-19?
f) ¿Ha presentado la enfermedad de COVID-19?
g) En caso de haber presentado la enfermedad, ¿sigue usted en cuarentena?
Se deberán tener en cuenta las siguientes pautas de acción, de acuerdo con las respuestas que brinde el usuario a los anteriores interrogantes:
| Si el paciente NO manifiesta presentar fiebre u otros síntomas consistentes con la infección por COVID-19 (no presentan fiebre, dolor de garganta, odinofagia, tos, dificultad para respirar, y/o fatiga/astenia), entre otros. | Programe la atención de urgencias o electiva, acorde con los protocolos de manejo que el servicio debe tener según los procesos de habilitación, siempre haciendo uso de los EPP necesarios. |
| Si el paciente MANIFIESTA fiebre, pero NO manifiesta otros signos / síntomas de infección por COVID-19 (dolor de garganta, odinofagia, tos, dificultad para respirar, y/o fatiga/astenia). | Programe la atención de urgencias, acorde con los protocolos de manejo que el servicio debe tener según los procesos de habilitación, siempre haciendo uso de los EPP necesarios. |
| En el caso de pacientes que manifiestan SIGNOS O SÍNTOMAS de enfermedad respiratoria pero NO de otros signos / síntomas de infección por COVID-19 (no presentan fiebre, dolor de garganta, odinofagia, tos, dificultad para respirar, y/o fatiga/astenia). | Si se requiere atención de urgencias programe la atención de forma inmediata, acorde con los protocolos de manejo que el servicio debe tener según los procesos de habilitación, siempre haciendo uso de los EPP necesarios.
___________________________ Si se requiere consulta electiva, programe la consulta de forma diferida al menos para 14 días después, pero oriente al paciente para mantenerse en autoaisiamiento preventivo en casa de forma inmediata y hasta que pasen los síntomas respiratorios agudos. Realice seguimiento y acompañamiento al paciente mediante comunicación virtual o telefónica, para monitorear la evolución de la situación y de no manifestar sintomatología asociada a COVID-19 prosiga con la programación de la atención que se realizará aplicando los protocolos de manejo que el servicio debe tener conforme los procesos de habilitación, siempre haciendo uso de los EPP necesarios. |
| En el caso de pacientes que manifiestan SIGNOS O SÍNTOMAS de infección que sugieran infección por COVID-19 (presenta fiebre, dolor de garganta, odinofagia, tos, dificultad para respirar, y/o fatiga/astenia), entre otros. | Verifique para el estado afebril de la persona, si está consumiendo medicamentos antinflamatorios o acetaminofén. Cuando la persona cumpla con la definición operativa de caso establecida por el INS, oriente al paciente, para que realice autoaislamiento preventivo en casa.
https://www.ins.gov.co/Noticias/Paginas/Coronavirus.aspx
|
| Si el paciente tuvo signos y síntomas asociados con una infección de COVID- 19. | La atención en el servido de salud, se agenda cuando hayan pasado al menos 3 días de la desaparición de los signos y síntomas y al menos 21 días después del inicio de los mismos (no se tienen presente los 7 días previos al inicio de síntomas que son los que se conocen para el periodo de contacto). Para ello se deberán acoger los protocolos de manejo de situación de caso por COVID-19, publicados por el instituto Nacional de Salud y el Ministerio de Salud y Protección Social y sus actualizaciones, así como los del servido conforme a los procesos de habilitación, siempre haciendo uso de los EPP necesarios. |
5.2.2.Horarios de atención
a) Se deberán ajustar o prolongar los horarios de atención de tal forma que el talento humano en salud y los estudiantes y docentes de programas académicos del área de la salud, puedan ser distribuidos a lo largo de la jornada con manejo de horarios o atención prioritaria.
b) Espaciar las atenciones para evitar aglomeraciones en las salas de espera.
c) Ubicar a los pacientes de tal forma que mantengan una distancia mínima de dos (2) metros en sitios de atención y salas de espera.
d) El talento humano en salud, los estudiantes y docentes de programas académicos del área de la salud, así como los usuarios del servicio, deberán ser puntuales y ágiles, sin perjuicio de la debida atención y la calidad tanto en la prestación del servicio de salud como en lo referente a la actividad académica que corresponda.
e) Los estudiantes y docentes de programas académicos del área de la salud en práctica formativa, deben procurar mantener una distancia mínima de dos (2) metros en los sitios de atención a los pacientes y en los espacios en los que realizan actividades académicas dentro del prestador de servicios de salud. De igual manera, debe evitarse la aglomeración de estudiantes y docentes en los mismos espacios antes referidos.
5.2.3. Medidas para la atención
Previamente a la atención presencial del paciente agendado, el prestador debe realizar comunicación vía telefónica o a través de plataformas TIC, para indagar sobre los criterios clínicos y epidemiológicos relacionados con el COVID-19 y acoger lo establecido en el ítem de trabajo presencial del presente protocolo, adicionalmente se deberá:
a) Informar al paciente, acudir al servicio de salud con mascarilla quirúrgica o suministrarlo si no lo trae. El prestador deberá extremar las medidas para identificar los pacientes con síntomas respiratorios antes del ingreso a cualquier servicio.
b) Educar en la higiene de manos al paciente y pedirle realizar el lavado de manos al llegar y salir del servicio donde es atendido para lo cual se deberá contar con los insumos necesarios, esto es agua, jabón, toallas desechables.
c) No saludar de mano o abrazo.
d) Retirar de todas las zonas comunes, revistas, folletos, juguetes, o cualquier objeto o mueble innecesario para la atención.
e) Educar al paciente sobre la higiene respiratoria y pedirle respetar las reglas de esta durante la atención.
f) Mantener buena ventilación dentro de los consultorios, ambientes o áreas de atención y en la sala de espera.
g) No realizar procedimientos de terapia respiratoria en áreas no dispuestas para tal fin.
h) En los consultorios en los cuales no se pueda evitar la exposición a aerosoles, las consultas se deberán realizar lo suficientemente espaciadas para realizar los procesos de limpieza y desinfección de equipos, elementos, mobiliario, piso y paredes.
i) Si se sospecha de un caso para COVID-19 durante la atención en salud, se deben extremar las medidas de seguridad, ubicando al paciente en un área separada de los demás pacientes. Si el caso es leve, se debe indicar atención domiciliaria con recomendaciones e indicaciones para signos de alarma por COVID-19 e informarle acerca de la obligación de reportar su estado de salud a la EPS y a la secretaria de salud distrital o municipal, para que se active el protocolo de atención y seguimiento.
j) Agendar previamente a través de comunicaciones virtuales o telefónicas con los proveedores, el recibo de insumos, materiales, recepción y entrega de dispositivos, entre otros.
k) Los estudiantes y docentes en práctica formativa en salud, deben usar los EPP apropiados para la actividad que realizarán y el servicio en el que se encuentren, limitando los tiempos de contacto cercano con los pacientes. De igual manera debe suministrársele agua, jabón, toallas desechables para el lavado de manos.
5.2.4.Acompañantes
a) Restringir los acompañantes por paciente. En los casos que sea necesario el acompañamiento de niños, niñas, adolescentes, personas en condición de discapacidad, adultos mayores entre otros, permitir un solo acompañante por paciente, en cuyo caso se debe advertir que no debe ser adulto mayor de 60 años, ni menor de edad, no tener síntomas respiratorios, ni presentar comorbilidades preexistentes identificadas como factores de riesgo de COVID-19 tales como diabetes, enfermedad cardiovascular – hipertensión arterial, accidente cerebrovascular-, VIH, cáncer, Enfermedad Pulmonar Obstructiva Crónica – EPOC, mal nutrición -obesidad, desnutrición.
b) Tanto los pacientes como sus acompañantes deben usar tapabocas.
c) Informar al paciente y a su acompañante que debe limitar el uso de bolsos o maletas, al igual que el uso de joyas.
5.2.5.Interacción en tiempos de alimentación
a) Limitar al máximo la compra y el consumo de alimentos dentro de la sede del prestador.
b) Restringir el despacho de alimentos a la sede del prestador desde el exterior. En caso de requerirse podrá realizarse con observación de las medidas de bioseguridad, asepsia y distanciamiento físico.
c) Adecuar los procedimientos de suministro de alimentos a pacientes acogiendo las medidas de prevención del contagio de COVID-19.
d) Prohibir el consumo de alimentos en las instalaciones de consultorios y áreas comunes en las que se tenga contacto con otras personas.
5.2.6. Interacción con terceros (proveedores, usuarios)
a) Restringir el ingreso de representantes y visitadores médicos o de otro personal no indispensable para el funcionamiento del prestador de servicios de salud, priorizando la atención a través del uso de tecnologías de la información.
b) Programar la recepción de insumos, alimentos, equipos y otros, en los horarios de menor concurrencia y de forma que no lleguen todos al mismo tiempo.
c) Trasladar a recipientes propios como cajones plásticos o de otro material de fácil limpieza los insumos, alimentos. En caso de no ser posible esta separación, incrementar las medidas de limpieza y desinfección, antes del ingreso a las instalaciones de la IPS.
d) Tener un solo punto de entrada/salida que pueda ser vigilado fácilmente por el personal de seguridad.
e) Definir protocolos de interacción con proveedores y personal externo, en particular, se deberá usar siempre el tapabocas, realizar el protocolo de lavado de manos, mantener la distancia mínima de dos (2) metros entre las personas, reunirse en lugares predeterminados, seguir el protocolo de etiqueta respiratoria, entre otros.
f) Asegurar el sitio y la disposición de elementos para hacer lavado de manos con agua y jabón y toallas desechables al ingreso de las instalaciones o realizar la higiene de manos con alcohol glicerinado al 60%.
g) Fomentar el pago por medios digitales, para reducir el uso de dinero en efectivo. En caso de no ser posible se recomienda pagar el monto exacto.
h) Establecer un protocolo de verificación de estado de salud que incluya reporte de síntomas respiratorios y toma de temperatura de proveedores cuando ingresen a las instalaciones.
i) Disponer de los números de teléfono u otros medios de comunicación y contacto para aclarar dudas o reportar la necesidad de los insumos.
6. DESPLAZAMIENTO DESDE Y HACIA EL LUGAR DE TRABAJO
6.1. Desplazamiento desde el lugar de residencia
a) Visitar solamente aquellos lugares estrictamente necesarios y evitar aglomeraciones de personas.
b) Hacer uso del tapabocas procurando mantener la distancia mínima de dos metros (2) entre las personas, en el transporte masivo, supermercados, bancos y demás sitios.
c) Garantizar, cuando el transporte sea suministrado por el prestador o se realice en vehículo particular, que el vehículo se encuentre limpio y desinfectado sobre todo en las superficies con las cuales los pasajeros van a tener contacto, tales como manijas de puertas, ventanas, cinturones de seguridad y asientos. El procedimiento de limpieza y desinfección debe realizarse nuevamente una vez haya terminado la ruta hacia el trabajo o al lugar de residencia.
d) No saludar con besos, abrazos, ni dar la mano.
6.2. Llegada y salida a las instalaciones del servicio de salud
a) El uniforme, incluidos los zapatos, deben ser solo para su uso en el trabajo dentro de la institución.
b) Colocarse al ingreso a las instalaciones, previo al inicio de su actividad, las batas y uniforme y retirarlos, una vez finalizada la jornada.
c) Los zapatos deben ser preferiblemente de plástico y de fácil lavado y desinfección.
d) No usar durante el turno elementos que sirvan como fómites tales como joyas y accesorios. Restringir el uso de los dispositivos móviles.
e) Contar con lavamanos dotados con suficiente agua y jabón y toallas desechables en las áreas de retiro del vestido de calle del talento humano en salud.
f) En las instalaciones del prestador de servicios de salud donde se cuenta con servicio de lavandería para los uniformes y batas del talento humano, estudiantes y docentes en práctica, podría dejar el uniforme del turno para ser lavado. De lo contrario, deberá trasladar hasta su residencia el uniforme en una bolsa de plástico, debidamente cerrado, evitando la autocontaminación y no lavarlos junto con la ropa de la familia.
g) El prestador de servicios de salud debe disponer de un sitio apropiado para que el talento humano vinculado, estudiantes y docentes puedan guardar sus elementos personales.
6.3 En el regreso a casa
a) Al llegar a casa se deben quitar los zapatos, lavar la ropa de forma separada a la de otros miembros del hogar e inmediatamente bañarse.
b) Después de la higiene de manos se deben limpiar los fómites como accesorios, maletines, morrales, joyas.
c) Depositar el uniforme que trae desde las instalaciones del prestador en el recipiente con detergente o en la lavadora directamente. Recuerde que no se debe sacudir la ropa para su lavado.
d) Retirar el uniforme o ropa de calle que trae puesta, la cual también será dispuesta sin sacudir para su lavado.
e) Limpiar y desinfectar con frecuencia el área para quitarse el uniforme o ropa de calle, incluso después de que se haya completado cada procedimiento.
f) Tener en cuenta las orientaciones para la limpieza y desinfección de la vivienda como medida preventiva y de mitigación para contener la infección respiratoria aguda por COVID-19 disponible en: https://www.minsalud.gov.co/Ministerio/Institucional/Procesos%20y%20procedimientos/GIPG16.pdf
6.4 Convivencia con una persona de alto riesgo para COVID-19
Si el talento humano en salud, estudiantes y docentes en prácticas formativas conviven con personas mayores de 70 años y/o con personas con enfermedades preexistentes de alto riesgo para el COVID-19, como diabetes, enfermedad cardiovascular -Hipertensión Arterial (HTA), Accidente Cerebrovascular (ACV), VIH, cáncer, uso de corticoides o inmunosupresores, Enfermedad Pulmonar Obstructiva Crónica (EPOC), mal nutrición (obesidad y desnutrición) debe extremar medidas de precaución tales como:
a) Mantener la distancia siempre de mínimo dos (2) metros.
b) Utilizar tapabocas, especialmente al encontrarse en el mismo espacio que la persona en riesgo y al cocinar y servir la comida.
c) Aumentar la ventilación natural en el hogar.
d) Si es posible, asignar un baño y habitación individual para la persona en riesgo. Si no es posible, aumentar ventilación y limpieza y desinfección de superficies de todas las áreas del hogar.
e) Cumplir las recomendaciones de lavado de manos e higiene respiratoria.
f) Lavar y desinfectar en forma regular pisos, paredes, puertas y ventanas, e incrementar estas actividades en las superficies de los closets, roperos, armarios, barandas, pasamanos, picaportes, interruptores de luz, puertas, gavetas, topes de puertas, muebles, juguetes, bicicletas, y todos aquellos elementos con los cuales las personas de la familia tienen contacto constante y directo.
g) Limpiar y desinfectar siguiendo los pasos: i) retiro de polvo en húmedo, ii) lavado con agua y jabón, iii) enjuague con agua limpia y, iv) desinfección con productos de uso doméstico.
h) Limpiar y desinfectar todo aquello que haya estado en el exterior de la vivienda o que es de manipulación diaria, como: computadores, mouse, teclados, celulares, teléfonos fijos, control remoto, otros equipos electrónicos de uso frecuente, que se limpian empleando un paño limpio impregnado de alcohol o con agua y jabón, teniendo precaución para no averiarlos.
i) Lavar con regularidad fundas, sábanas, toallas, etc.
7. MEDIDAS EN COORDINACIÓN CON LAS ADMINISTRADORAS DE RIESGOS LABORALES (ARL).
a) Incluir en la identificación de peligros, evaluación y valoración de riegos el factor de riesgo biológico por contagio de Coronavirus COVID-19 para determinar las actividades de mayor exposición y de este modo definir los controles a implementar, entre ellos la distribución de espacios de trabajo y ubicación del personal para asegurar el distanciamiento físico entre las personas, en concordancia con lo indicado en este protocolo.
b) Disponer canales de comunicación, de manera conjunta con el empleador, con el fin de realizar de manera diaria el inventario de talento humano en salud, del servicio de aseo, cafetería y vigilancia de las instalaciones del prestador de servicios de salud, así como de estudiantes y docentes en práctica formativa, para definir el listado, características y cantidad de los EPP que deberán ser suministrados concurrentemente por las Administradora de Riesgos Laborales y los empleadores o contratantes del talento humano. Para el caso de estudiantes y docentes, esta medida deberá ser concertada también en el marco de la relación docencia-servicio con la institución educativa.
c) Disponer de inventario suficiente que permita la entrega de los EPP. Lo propio deberá también asegurarse, dentro del marco de la relación docencia-servicio con la institución educativa, para el caso de estudiantes y docentes en práctica formativa.
d) Diseñar con la asesoría de la Administradoras de Riesgos Laborales la lista de chequeo para identificar potenciales riesgos y establecer los controles operacionales en la prestación del servicio de salud.
e) Las Administradoras de Riesgos Laborales dispodrán de un equipo técnico responsable para orientar al prestador de servicios afiliado en la gestión del riesgo laboral por exposición a COVID-19.
f) Dar aplicación a los protocolos, procedimientos y lineamientos de bioseguridad adoptados por el Ministerio de Salud y Protección Social conforme a sus funciones de asesoría y asistencia técnica.
g) Las Administradoras de Riesgos Laborales deberán suministrar asistencia técnica para la vigilancia de la salud de los trabajadores expuestos al riesgo de contagio de COVID -19.
h) Orientar a los empleadores, contratantes, trabajadores dependientes e independientes afiliados, estudiantes y docentes en prácticas formativas, sobre la postura, uso, porte adecuado, retiro, manipulación, disposición y eliminación de los elementos de protección personal, según las instrucciones establecidas por el Ministerio de Salud y Protección Social.
i) Responder de manera ágil y oportuna a las solicitudes de los prestadores de servicios de salud referentes al control del riesgo de contagio de COVID-19.
j) En los casos del talento humano que atienden pacientes que cumplen la definición de caso para COVID-19, coordinar las acciones de prevención y diagnóstico oportunos. Esto también aplica para el caso de estudiantes y docentes en prácticas que entren en contacto con este tipo de pacientes, situaciones en las que también deben concertarse los cursos de acción para la prevención y diagnóstico oportuno con las instituciones educativas correspondientes.
Medidas a cargo de las ARL para abordar problemas y trastornos mentales en trabajadores de la salud, estudiantes y docentes en práctica formativa
a) Concretar espacios de capacitación y apoyo directo a los empleadores, a los responsables de gestión de seguridad y salud en el trabajo y del desarrollo de acciones de prevención, evaluación, intervención y seguimiento a los Factores de Riesgo Psicosociales y a los trabajadores de los establecimientos de salud, estudiantes y docentes en práctica formativa, para fortalecer sus capacidades en primeros auxilios psicológicos, en el desarrollo de las actividades destinadas a la reducción del estrés y al mejoramiento de los recursos institucionales y personales para el manejo de las reacciones emocionales y conductuales más frecuentes ante situaciones de crisis tales como la emergencia sanitaria actual.
b) Establecer una línea de apoyo psicosocial, que permita la orientación y apoyo emocional a los trabajadores de la salud, estudiantes y docentes en práctica formativa, que atienden el brote de COVID-19, bajo los siguientes preceptos:
-
- Disponer de un espacio de comunicación no presencial de escucha, orientación y apoyo emocional en situaciones de crisis, a través de diferentes canales de interacción como teléfono, WhatsApp, redes sociales, para contribuir a la salud mental y bienestar de los trabajadores de la salud que atienden el brote de COVID-19. Mediante este espacio las ARL desarrollarán acciones de promoción de la salud mental, la identificación, prevención, intervención y canalización hacia los servicios de atención en salud mental.
- Brindar apoyo emocional en situaciones de crisis mediante acompañamiento psicológico e intervención psicosocial que contribuyan a la superación de la afectación en salud mental.
- Activar la oferta de servicios, procesos y rutas de atención sectoriales e intersectoriales para la gestión de las necesidades en salud mental reportadas por los trabajadores, con el fin de favorecer el restablecimiento o mantenimiento de su salud y bienestar.
- La línea de apoyo psicosocial, permitirá la atención e intervención psicosocial y/o soporte en crisis no presencial, atendido por un equipo de profesionales de la salud mental, que brindan un espacio de escucha, orientación y apoyo emocional.
- La línea de apoyo psicosocial deberá estar disponible las 24 horas del día, por el tiempo que dure la emergencia sanitaria y hasta por seis meses posteriores a la declaratoria del cese de esta. La línea de apoyo psicosocial deberá contar con los siguientes componentes:
- i) Orientación: Se brinda a trabajadores que manifiestan una situación, conflicto o inquietud, frente a la cual se escucha y orienta bajo un contexto de comunicación participativa, facilitando así un espacio de análisis y reflexión para la movilización de recursos propios, familiares, sociales y/o institucionales, promoviendo y/o generando la prevención de problemas y trastornos mentales y la promoción de la salud mental.
- ii) Acompañamiento: Este proceso de atención permite que los trabajadores encuentren un espacio de acompañamiento con profesionales en el área de salud mental, con los cuales pueden expresar sus sentimientos y emociones, así mismo, por medio de esta intervención se facilita el fortalecimiento de habilidades, desarrollo y potenciación de estas. Enfatiza en el fortalecimiento, participación y empoderamiento de los derechos y conciencia de estos y sus posibilidades para ejercerlos con responsabilidad.
- iii) Información: Dirigida a brindar información sobre la inquietud planteada por los trabajadores. A través de esta línea se puede brindar información entre otros aspectos sobre: Servicios de salud a nivel local, otras líneas de atención en emergencias, líneas de atención en salud mental de las diferentes regiones del país, servicios que brinda la ARL.
- iv) Remisión: Entendida como la intervención por medio de la cual el profesional de salud mental de la línea activa rutas de atención y direcciona a las entidades competentes para la debida y oportuna atención de trabajadores que pueden estar en riesgo y no cuentan con una adecuada red de apoyo que les permitan movilizar acciones para la resolución y manejo de la situación presentada, para lo cual se busca la atención y protección pertinente por parte de las diferentes entidades.
- v) Referenciación: Se hace cuando el motivo de consulta del trabajador explicita la necesidad de movilización a un espacio referenciado.
- vi) Seguimiento a las acciones: Los profesionales de la salud mental buscan realizar un seguimiento a las acciones realizadas por los trabajadores generando cambios en ellos mismos, o en sus situaciones, o de otra parte lograr nuevas estrategias de apoyo a las diferentes situaciones que expresan. Desencadenando continuidad en el proceso, permitiéndoles desarrollar estrategias propias en el fortalecimiento de las situaciones vividas por estos, además alcanzar logros y dar cambios significativos al motivo de consulta identificado.
- vii) Seguimiento Institucional: Los profesionales de la Línea de apoyo psicológico realizan seguimiento a casos notificados, a entidades públicas o privadas, con el objetivo de conocer las acciones realizadas por los equipos locales, sectoriales e intersectoriales y el impacto de las acciones realizadas en términos de respuesta de atención y/o intervención, o de respuestas no efectivas.
8. REPORTE DE ACCIDENTE DE TRABAJO O ENFERMEDAD LABORAL DE UN TRABAJADOR DE LA SALUD POR EXPOSICIÓN A COVID-19
El reporte de un evento, por parte del empleador o contratante, como accidente de trabajo o como enfermedad laboral es el mecanismo a través del cual se avisa a las entidades competentes para que inicien el proceso de calificación del origen.
El accidente biológico que sufra un trabajador de la salud durante la atención de un paciente sospechoso o confirmado por COVID 19, debe reportarse como accidente de trabajo tal y como sucede con la exposición repentina a fluidos biológicos por otros eventos, como pinchazos, salpicaduras y heridas con elementos cortopunzantes, toda vez que, dicho accidente puede desencadenar una enfermedad laboral.
Igualmente, si un trabajador de la salud presenta síntomas respiratorios y el resultado de la prueba de COVID 19 es positiva, el empleador o contratante debe realizar el reporte como una enfermedad laboral, a través del diligenciamiento del Formato Único de Reporte de Enfermedad Laboral.
Una vez se genere el reporte, bien sea como accidente de trabajo o como enfermedad laboral, los actores involucrados deben desplegar inmediata y efectivamente los mecanismos de protección de los trabajadores de la salud, teniendo en cuenta el siguiente algoritmo, con el fin de que el trabajador reciba las prestaciones económicas y asistenciales a las que haya lugar en el marco de los Sistemas General de Seguridad Social en Salud y Riesgos Laborales.
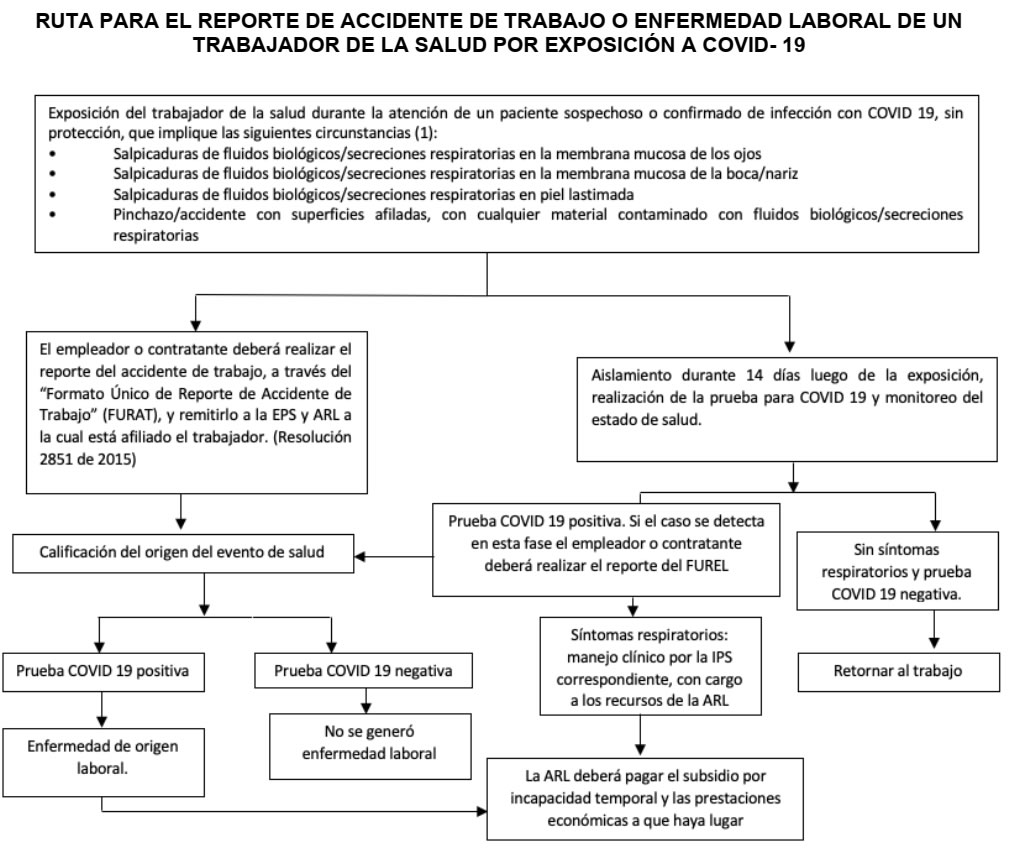
Subdirección de Riesgos Laborales- Dirección de Operación del Aseguramiento en Salud Riesgos Laborales y Pensiones
El reporte de accidente de trabajo o enfermedad laboral por exposición a COVID-19 de estudiantes y docentes que se encuentren realizando prácticas formativas en salud deberá seguirse el procedimiento definido en el marco de la relación docencia-servicio entre el prestador y la institución educativa.
9. PLAN INSTITUCIONAL DE FORMACIÓN CONTINUA
a) Consolidar un plan institucional de formación continua, para fortalecer las competencias de sus trabajadores, estudiantes y docentes en práctica formativa y garantizar la idoneidad del talento humano en salud y la seguridad del paciente, en el marco del Sistema Obligatorio de Garantía de la Calidad en Salud, en consonancia con lo dispuesto en la Resolución número 3100 de 2019. Este plan de formación continua debe responder a un diagnóstico de necesidades de formación para todos los perfiles técnicos, tecnológicos, profesionales y especialistas, y documentar el diseño y desarrollo de las acciones de formación continua, directamente o través de alianzas con entidades externas. El plan debe contener acciones de formación continua dirigidas a fortalecer las medidas de bioseguridad para evitar la trasmisión de COVID-19.
b) Garantizar que el talento humano en salud, estudiantes y docentes en práctica formativa, conozcan y realicen las acciones de formación continua referenciadas en el siguiente enlace del micrositio de Coronavirus del Ministerio de Salud y Protección Social: https://www.minsalud.gov.co/salud/publica/PET/Paginas/Enlaces-de-Interes.aspx
c) Contar con un plan de comunicaciones donde se divulgue la información pertinente a todos los actores relevantes, incluyendo proveedores y personal y organizaciones de trabajadores. En particular, se debe desarrollar un sistema de comunicación claro y oportuno con todos los trabajadores, estudianrespitacs y docentes en práctica formativa.
d) Realizar charlas informativas periódicas a los trabajadores, al talento humano en salud, estudiantes y docentes que realicen prácticas formativas, que presten sus servicios respecto de la implementación de medidas de prevención, uso adecuado de elementos de protección personal e identificación de síntomas.
e) Cuando se realicen actividades de difusión o capacitación presenciales, deben realizarse en grupos no mayores de cinco (5) personas y conservando el distanciamiento físico de dos (2) metros entre cada persona.
f) Instruir a los trabajadores, talento humano en salud, estudiantes y docentes en práctica, y usuarios del servicio, sobre la aplicación de la etiqueta respiratoria, que incluye cubrirse la nariz al toser o estornudar con el antebrazo o con un pañuelo de papel desechable y deshacerse de él inmediatamente después de usarlo.
g) Establecer mecanismos de información al usuario de forma visible, legible, que sean oportunos, claros y concisos, a través de sus redes sociales, carteleras, afiches o cualquier otro medio de difusión, sobre las medidas de prevención y atención del COVID-19. Se deben utilizar medios de comunicación internos, mensajes por altoparlantes, protectores de pantalla de los computadores, aplicaciones digitales donde se recuerde a los trabajadores, estudiantes y docentes en práctica formativa, el protocolo del lavado de manos, sin usar material impreso como volantes, plegables o cartillas, para evitar el posible contagio cruzado.
10. RECOMENDACIONES ESPECÍFICAS PARA PRESTADORES DE SERVICIOS DE SALUD CON PRÁCTICAS FORMATIVAS DE ESTUDIANTES DE PROGRAMAS DEL ÁREA DE LA SALUD
Los prestadores de servicios de salud y las instituciones educativas, de manera conjunta y en el marco de los comités docencia-servicio, deberán implementar las medidas de bioseguridad aquí previstas, que incluyen los aportes desarrollados en los protocolos para apoyar el retorno seguro a las prácticas formativas de instituciones como ASCOFAME, ACIET, ASENOF y ASFOTEC.
10.1 Antes de la práctica formativa
a) Verificar la actualización del esquema de vacunación, incluyendo influenza.
b) Verificar el cumplimiento de afiliaciones a EPS y ARL con nivel de riesgo necesario.
c) Garantizar el adecuado entrenamiento y reentrenamiento de los estudiantes de programas del área de la salud, como mínimo, en los temas priorizados por el Ministerio de Salud y Protección Social, los cuales pueden ser consultados en el enlace: https://www.minsalud.gov.co/salud/publica/PET/Paginas/Enlaces-de-Interes.aspx
d) Identificar los estudiantes y docentes con condiciones de salud o antecedentes clínicos que aumenten la probabilidad de contagio y desarrollo de complicaciones secundarias a la infección por COVID-19, con el objetivo de evitar su exposición en servicios de mayor riesgo.
e) Realizar el control de temperatura al ingreso al prestador de servicios de salud.
Garantizar la entrega de los EPP para los estudiantes y docentes, a cargo de los prestadores, ARL y/o instituciones educativas, según se defina en el respectivo comité docencia-servicio, y entrenar a estudiantes y docentes en la apropiada postura, uso, re uso y disposición final de los mismos.
10.2 Durante la práctica formativa
a) Garantizar que los estudiantes y docentes cumplan con el distanciamiento de mínimo 2 metros entre sí, limitando los tiempos de contacto cercano con pacientes, y el correcto uso de los EPP.
b) Definir y divulgar los roles, responsabilidades y funciones que asumirán los estudiantes durante sus prácticas formativas, teniendo en cuenta sus niveles de formación, capacidades y entrenamiento previo.
c) Reducir el número de estudiantes por jornada, turno o periodo, según se defina en el comité docencia-servicio, para lo cual, los prestadores de servicios de salud y las instituciones educativas deben acordar el número máximo de estudiantes en práctica simultánea en los diferentes turnos o jornadas, de manera que se garantice la gestión, prevención y control del riesgo en salud y la seguridad de los pacientes, acompañantes, estudiantes, docentes y talento humano vinculado al prestador, sin comprometer la calidad de la formación y el cumplimiento de los planes de práctica formativa.
d) Para la atención directa de pacientes, en espacios cerrados como habitaciones y consultorios, se debe procurar una relación de máximo un estudiante por docente.
e) Restringir al máximo la atención directa de pacientes con alta sospecha o diagnóstico de COVID-19 por parte de estudiantes.
f) De común acuerdo entre instituciones educativas y prestadores de servicios de salud, se deben establecer procesos de vigilancia de los protocolos de aislamiento y retorno a actividades académico asistenciales para los estudiantes con diagnóstico confirmado o que reporten contacto estrecho con pacientes COVID-19.
g) Permitir el ingreso y participación del personal en formación en los procedimientos médico-quirúrgicos de pacientes sin sospecha ni diagnóstico de COVID-19, siempre y cuando su ingreso haga parte de los resultados de aprendizaje propios de su formación.
h) Incluir, en lo posible, dentro del diseño y puesta en marcha de los programas de teleorientación, telesalud o telemedicina de los prestadores de servicios de salud, la vinculación y participación de estudiantes de los diferentes programas académicos del área de la salud.
i) Limitar al máximo todo tipo de reunión académica presencial de los servicios asistenciales.
j) Realizar seguimiento virtual al retorno a las actividades académicas, a través de los comités docencia-servicio, involucrando a los delegados de la IPS, la institución educativa, los estudiantes y docentes, incluyendo el análisis de los casos de pacientes con diagnóstico de COVID-19.
k) Contar con canales de capacitación a los estudiantes y docentes para el reporte de síntomas asociados a la infección por Coronavirus COVID-19 para, de ser el caso, activar lineamiento de aislamiento y atención definidos por el Ministerio de Salud y Protección Social. De existir confirmación del diagnóstico, los costos directos de la atención médica deberán ser cubiertos por la ARL a la cual se encuentre afiliado el estudiante o docente. Lo anterior requiere asegurar la cobertura de este tipo para todo el personal en formación antes y durante sus prácticas formativas.
(C. F.).
Notas a la Resolución 1155 de 2020
La Resolución 1155 de 2020 fue publicada en el Diario Oficial 51.375 del 14 de julio de 2020.
Nota 1. Derogatoria
La Resolución 1155 de 2020 fue derogada tácitamente con la finalización de la emergencia sanitaria y la expedición de la Resolución 1238 de 2022. Así lo confirma la respuesta de Minsalud con radicado 202242401352612.
Nota 2. Imágenes de la resolución
En el documento PDF de la R1155/20 aparecen las imágenes en blanco y negro y el texto no es legible. SafetYA realizó petición a Minsalud con radicado Radicado N°. 202042401148022 solicitando las imágenes a color y con texto legible, a lo cual el Ministerio de Salud respondió:
«En referencia al radicado 202042401148022 y atendiendo lo descrito, a continuación nos permitimos referenciar las imágenes de la resolución 1155/20. Las imágenes de higiene de las manos, están disponibles en la página de la Organización Mundial de la Salud, las de Equipos de Protección Personal las puede encontrar en los Lineamientos para kit de elementos básicos de protección para personal de la salud disponibles en
https://www.minsalud.gov.co/Ministerio/Institucional/Procesos%20y%20procedimientos/GMTG16.pdf, por favor consultar la fuente de la imagen, ninguna es propiedad de este Ministerio, por lo tanto no tenemos los archivos en alta calidad».
Para la publicación de esta Resolución, las imágenes fueron tomados del lineamiento GMTG16 versión 02 del 10 de junio de 2020.

