
La Resolución 779 de 2020 establece la estrategia del gobierno colombiano antes la COVID-19
Resolución 779 de 2020
RESOLUCIÓN NÚMERO 779 DE 2020
(19 MAY 2020)
Por la cual se formaliza la estrategia de respuesta sanitaria adoptada para enfrentar la pandemia por SARS CoV2 (COVID-19) en Colombia y se crea un comité asesor para orientar las decisiones de política en relación con la pandemia
EL MINISTRO DE SALUD Y PROTECCIÓN SOCIAL
En ejercicio de sus facultades, en especial las conferidas en los numerales 4 del artículo 2 y 20 del artículo 6 del Decreto — Ley 4107 de 2011, en desarrollo del artículo 50 ibídem, y del artículo 69 de la Ley 1753 de 2015, y
CONSIDERANDO:
Que el artículo 2 de la Constitución Política prevé que las autoridades de la República están instituidas para proteger a todas las personas residentes en Colombia, en su vida, honra, bienes, creencias y demás derechos y libertades, y para asegurar el cumplimiento los deberes sociales del y los particulares.
Que el artículo 5 de la Ley 1751 de 2015 establece que son obligaciones del Estado las siguientes, entre otras: formular y adoptar políticas de salud dirigidas a garantizar el goce efectivo del derecho en igualdad de trato y oportunidades para toda la población, asegurando para ello la coordinación armónica de las acciones de todos los agentes del Sistema; Formular y adoptar políticas que propendan por la promoción de la salud, prevención y atención de la enfermedad y rehabilitación de sus secuelas, mediante acciones colectivas e individuales; velar por el cumplimiento de los principios del derecho fundamental a la salud en todo el territorio nacional, según las necesidades de salud de la población; realizar el seguimiento continuo de la evolución de las condiciones de salud de la población a lo largo del ciclo de vida de las personas y realizar evaluaciones sobre los resultados de goce efectivo del derecho fundamental a la salud, en función de sus principios y sobre la forma como el Sistema avanza de manera razonable y progresiva en la garantía al derecho fundamental de salud.
Que a partir de la labor habitual de medios y de búsqueda de alertas sanitarias a nivel nacional e internacional, tanto de organismos internacionales y nacionales, así corno de las fuentes informales de alertas sanitarias del Centro Nacional de Enlace, creado del Decreto 3518 de 2016, desde el 3 de marzo de 2020 se determinó la construcción de un plan de contingencia de respuesta para afrontar la epidemia por el virus SARS C0V2 (Covid-19).
Que el 11 de marzo de 2020, la Organización Mundial de la Salud — OMS declaró que el brote del coronavirus COVID-19 es una pandemia, esencialmente por la velocidad en su propagación, e instó a los Estados a tomar acciones urgentes y decididas para la identificación, confirmación, aislamiento, monitoreo de los posibles casos y el tratamiento de los casos confirmados, así como la divulgación de las medidas preventivas, todo lo cual debe redundar en la mitigación del contagio.
Que, con base en la declaratoria de la pandemia, mediante Resolución 385 de 2020, el Ministerio de Salud y Protección Social decretó la emergencia sanitaria en todo el territorio nacional, con el fin de prevenir y controlar la propagación del Coronavirus COVID-19 y mitigar sus efectos y acorde con ello, el Ministerio de Salud y Protección Social determinó la construcción de la respuesta sanitaria para afrontar la pandemia.
Que, mediante el Decreto 417 del 17 de marzo de 2020, se declaró el estado de emergencia económica, social y ecológica en todo el territorio nacional, por el término de treinta (30) días, con el fin de conjurar la grave calamidad pública que afecta al país por causa del Coronavirus COVID-19 y, acudiendo a las facultades extraordinarias derivadas de esa declaratoria, el Presidente de la República con la firma de todos sus Ministros expidió el Decreto Legislativo 538 de 2020, a través del cual adoptó medidas con fuerza de ley orientadas a mitigar los efectos de la pandemia en el sector salud.
Que el Decreto Ley 4107 de 2001 señala que este Ministerio tiene por objeto, formular, adoptar, dirigir, coordinar, ejecutar y evaluar la política pública en materia de salud. salud pública, y promoción social en salud, lo cual se desarrolla a través de la institucionalidad que comprende el sector administrativo.
Que el numeral 4 de artículo 2 ibídem establece que es función de este Ministerio formular, adoptar, coordinar la ejecución y evaluar estrategias de promoción de la salud y de prevención y control de enfermedades transmisibles, entre otras.
Que el Decreto Ley 4109 de 2011 establece que el Instituto Nacional de Salud es un Instituto científico y técnico, con personería jurídica, autonomía administrativa y patrimonio propio, adscrito al Ministerio de Salud y Protección Social, que tiene por objeto: (i) el desarrollo y la gestión del conocimiento científico en salud y biomedicina para contribuir a mejorar las condiciones de salud de las personas; (ii) realizar investigación científica básica y aplicada en salud y biomedicina; (m) la promoción de la investigación científica, la innovación y la formulación de estudios de acuerdo con las prioridades de salud pública de conocimiento del Instituto; (iv) la vigilancia y seguridad sanitaria en los temas de su competencia; la producción de insumos y biológicos; y (v) actuar como laboratorio nacional de referencia y coordinador de las redes especiales, en el marco del Sistema General de Seguridad Social en Salud y del Sistema de Ciencia, Tecnología e Innovación.
Que teniendo en cuenta que el Coronavirus COVID 19 es una enfermedad altamente transmisible, es necesario formalizar la estrategia de respuesta sanitaria adoptada, cuyos datos han sido actualizados al 10 de mayo de 2020, así como conformar un comité asesor que oriente las decisiones de política en relación con la pandemia.
Que una vez expedida la Resolución 747 de 13 de mayo de 2020 mediante la cual se adoptó la estrategia de respuesta sanitaria para enfrentar el Coronavirus COVID 19 en Colombia y se creó el comité de recomendación y evaluación de las acciones contenidas en la misma, se advirtió que su Anexo Técnico no contiene las cifras actualizadas al 10 de mayo de 2020 y que con el acto administrativo se pretendía formalizar la estrategia adoptada desde el mes de marzo de 2020. También se identificó la necesidad de establecer un mínimo de integrantes de los miembros de universidades y centros de investigación o de evaluación de tecnologías del Comité creado, así como modificar las funciones de la citada instancia.
Por lo anterior, se impone expedir el presente acto administrativo y derogar integralmente la Resolución 747 del 13 de mayo de 2020.
En mérito de lo expuesto,
RESUELVE:
Artículo 1. Estrategia de respuesta sanitaria para enfrentar el Coronavirus COVID 19 en Colombia. Formalizar la estrategia de respuesta sanitaria adoptada para enfrentar la pandemia por el virus SARS CoV2 (COVID 19) en Colombia, contenida en el anexo técnico que hace parte integral de la presente resolución.
Artículo 2. Comité Asesor para enfrentar la pandemia por COVID 19 en Colombia. Créase el comité asesor de carácter técnico e independiente que oriente la toma de decisiones de política para enfrentar la pandemia por el virus SARS CoV2 (COVID 19) en Colombia, encargado de analizar el comportamiento de la pandemia y emitir recomendaciones y conceptos técnico-científicos.
Artículo 3. Integración del Comité. El comité asesor para enfrentar la pandemia por COVID 19 en Colombia estará integrado por:
1. El Ministro de Salud y Protección Social;
2. El Viceministro de Protección Social;
3. El Viceministro de Salud Pública y Prestación de Servicios;
4. El Director del Instituto Nacional de Salud;
5. Mínimo tres (3) miembros de universidades y centros de investigación o de evaluación de tecnologías, nacionales e internacionales, de acuerdo con la invitación que realice el presidente del comité.
Parágrafo: Podrán asistir en calidad de invitados otros funcionarios de las entidades públicas que lo integran o de otras entidades privadas o públicas, nacionales e internacionales, así como expertos en la materia.
Artículo 4. Funciones del comité. El comité asesor para enfrentar la pandemia por COVID 19 en Colombia tendrá las siguientes funciones:
1. Analizar el comportamiento de la pandemia, a través de indicadores tales como magnitud, virulencia, mortalidad y necesidad de uso de servicios de salud y de las medidas preventivas.
2. Analizar los criterios de gradualidad para la medida de aislamiento flexible prevista en la «Estrategia de respuesta sanitaria para enfrentar el Coronavirus COVID 19 en Colombia» y establecer otros criterios, si así se considera.
3. Analizar las medidas de respuesta en los servicios de salud y de financiamiento de las atenciones en salud señaladas en la «Estrategia de respuesta sanitaria para enfrentar el Coronavirus COVID 19 en Colombia».
4. Emitir recomendaciones y conceptos técnico-científicos sobre la adopción de las medidas que conforman la estrategia de respuesta sanitaria para enfrentar el Coronavirus COVID 19 en Colombia o de nuevas medidas.
5. Recomendar respuestas articuladas frente a la pandemia por el virus SARS CoV2 (COVID 19) en Colombia, que analice las acciones a desplegar en situaciones de riesgo y contribuya a una rectoría sanitaria nacional coordinada.
6. Las demás que sean acordes con su carácter técnico y asesor que permitan orientar las decisiones para enfrentar la pandemia.
Artículo 5. Presidencia y Secretaría técnica. El comité asesor para enfrentar la pandemia por COVID 19 en Colombia, estará presidido por el Ministro de Salud y Protección Social y la secretaría técnica estará a cargo de la Dirección de Epidemiología y Demografía del Ministerio de Salud y Protección Social.
Artículo 6. Funciones de la Secretaría Técnica. Son funciones de la secretaria técnica del comité asesor para enfrentar la pandemia por COVID 19 en Colombia, las siguientes:
1. Citar a los miembros del comité a las sesiones.
2. Elaborar el orden del día de cada reunión y remitirlo a los miembros del comité.
3. Asistir a las reuniones del comité, elaborar las actas de cada sesión y hacer seguimiento a los compromisos adquiridos para verificar su cumplimiento.
4. Rendir los informes que le sean solicitados.
5. Administrar el archivo de los documentos del comité.
6. Las demás que le sean asignadas por el comité.
Artículo 7. Sesiones y quorum. El comité podrá sesionar de manera presencial o virtual, cada vez que sea convocado por la secretaría técnica, como mínimo una (1) vez al mes y extraordinariamente cuando el presidente del Comité lo solicite con por lo menos un (1) día calendario de antelación a la fecha en que se efectúe la sesión.
El comité podrá sesionar con mínimo tres (3) de sus miembros y las decisiones se soportarán en documentos técnico-científicos y se plasmarán en las recomendaciones.
Artículo 8. Actas. De cada sesión del comité se levantará una memoria en la que se consignarán los compromisos, recomendaciones y otros aspectos de importancia.
Artículo 9. Sede. El Comité sesionará en la sede principal del Ministerio de Salud y Protección Social en la ciudad de Bogotá D.C., y excepcionalmente en otro lugar.
Artículo 10. Vigencia. La presente resolución rige a partir de la fecha de su expedición y deroga la Resolución 747 del 13 de mayo de 2020.
COMUNÍQUESE Y CÚMPLASE
Dada en Bogotá, D.C.,
FERNANDO RUIZ GÓMEZ
Ministro de Salud y Protección Social
Aprobó:
Viceministro de Salud Pública y Prestación de Servicios
Viceministra de Protección Social
Directora jurídica
ANEXO TÉCNICO
ESTRATEGIA DE RESPUESTA SANITARIA
COVID-19 COLOMBIA
INTRODUCCIÓN
La información es y será siempre un activo valioso del que dispone la sociedad a efectos de formar un juicio respecto del accionar de las autoridades que circunstancialmente y por su propio mandato han seleccionado para que, desde sus distintas instancias, impartan orientaciones en pro del bienestar general.
En tal sentido, la hecatombe que asola los cinco continentes en más de 200 países, como consecuencia del coronavirus (COVID -19) de alta dinámica de propagación, y del que por su reciente aparición no se dispone de tratamientos remediales ciertos y eficaces ni de vacunas inmunizantes para su prevención, ha motivado a los gobiernos a optar por inculcar en la población la adopción, obligada o no, de prácticas de distanciamiento social e higiene y de personal y sobre superficies donde potencialmente pudiere la gente infectarse.
Son ellas únicas medidas con que se cuenta para quebrar la cadena de propagación y consecuentemente salvar vidas. Por sus características está, entonces, en la responsabilidad personal y colectiva el avance y positivo hacia los objetivos señalados y en las autoridades gubernamentales, la sanitaria en particular, el inducir a la población a la adherencia a tales medidas, de modo oportuno y debido.
El documento que se pone a disposición de toda la comunidad presenta la estrategia sanitaria adoptada en Colombia que busca principalmente reducir el impacto de la mortalidad por COVID-19, modular el impacto de la epidemia y modular los impactos sociales y de salud. Esto a través de medidas que permitan atenuar la velocidad de propagación y el fortalecimiento y amplificación de la capacidad de respuesta del sector salud.
Adicionalmente, brinda una visión compresiva sobre qué es y cuál es la evolución del COVID 19 en países considerados relevantes y obviamente Colombia, de cuyo cotejo, en la variable decesos por millón de habitantes, posibilita establecer tanto el real compromiso de la población con las orientaciones dadas por los gobiernos como la oportunidad en su adopción.
Cabe advertir que por la dinámica de la enfermedad misma, el momento quizás prematuro donde se halla, este documento adquiere un carácter provisorio que demandará actualizarse y ajustarse según el curso del brote y las respuestas dadas. Por lo tanto, bienvenidas serán las recomendaciones y observaciones respecto del mismo.
También es dable advertir, que resultan igualmente provisorios el monto de los recursos y el nivel de las adquisiciones previstas en la presente estrategia, por cuanto se realiza con los escenarios y proyecciones disponibles, pero pueden cambiar dependiendo de la ocurrencia de casos en el país, pues no sería racional, ni razonable que el Estado se prepare para el escenario más favorable, ni tampoco para el más crítico; ello dependerá de la evidencia diaria respecto de la magnitud de la epidemia, su virulencia, la mortalidad y de la necesidad de uso de servicios de salud y de las medidas preventivas que se recomiende usar, para salvaguardar los derechos fundamentales a la salud y a la vida de los residentes en el territorio colombiano.
CAPÍTULO I: ANTECEDENTES
Los Coronavirus son una familia de virus causantes de enfermedades que afecta tanto a animales como a humanos. En los humanos, causa infecciones respiratorias, que van desde un resfriado común hasta un síndrome respiratorio por el coronavirus de Oriente Medio (MERS) o un Síndrome respiratorio agudo grave (SARS) (Organización Mundial de la Salud, 2020).
Un nuevo coronavirus -no reconocido previamente en humanos y de origen animal- se identificó en Wuhan (China) el 7 de enero de 2020, tras la aparición de casos de enfermedad respiratoria de etiología desconocida a finales del mes de diciembre de 2019.
Los síntomas del nuevo virus conocido hoy como COVID 19, suelen ser leves y con presencia gradual de fiebre, cansancio y tos seca, en ocasiones acompañados de pérdida en la facultad olfativa, de diarrea y de dolor de garganta. De hecho, el 81% de la población infectada y detectada tiene síntomas leves y se recupera sin requerir de tratamiento alguno, en su hogar. Dentro del 19% restante, 14% desarrolla enfermedades graves como, dificultad para respirar y neumonía, y 5% se catalogan como críticos; éstos pueden desarrollar insuficiencia respiratoria, shock séptico e insuficiencia multiorgánica.
La presencia de fiebre persistente y recurrente, de tos seca y de dificultad para respirar, constituyen indicio de sospecha de COVID 19 y razón suficiente para acudir y requerir asistencia médica inmediata.
Las personas mayores y quienes están aquejados de afectaciones o condiciones preexistentes, como hipertensión, diabetes, asma o enfermedad respiratoria crónica, e insuficiencias cardíacas, en buena medida asociadas con la edad mayor, tienen alta predisposición a la consideración crítica y, consecuentemente, mayor riesgo de muerte. A este desenlace llega aproximadamente el 2% por ciento de la población infectada no asintomática (Worldometer, 2020).
Una característica del COVID 19 frente a otros coronavirus es su mayor transmisibilidad pero menor letalidad. Sus vías de propagación son el contacto persona a persona, a través de gotículas provenientes de nariz y boca del infectado, cuando tose o exhala, o por contacto con superficies donde el virus pervive por algún tiempo tras su diseminación por personas infectadas, sintomáticas y asintomáticas.
Con base en datos en casos confirmados por laboratorio, sobre 55.924 pacientes, el Informe de la Misión Conjunta OMS- China estimó tiempos medios de duración de los síntomas, medidos desde el inicio hasta la recuperación clínica: Dos semanas para casos leves, tres a seis semanas para enfermedad grave o crítica. Asimismo, una semana entre el inicio y el desarrollo de la enfermedad grave y de entre dos y ocho semanas hasta el desenlace fatal en los casos de fallecimiento (WHO, 2020).
Por ser un virus nuevo no se dispone aún de vacuna monovalente específica contra el COVID-19 para su prevención, ni tratamientos antivirales plenamente reconocidos y aceptados por su seguridad y eficacia. Por consiguiente, para controlar, ralentizar y romper las cadenas de propagación, las autoridades sanitarias y los gobiernos han acudido al ejercicio de recurrentes prácticas de higiene y desinfección, a nivel personal y sobre superficies y objetos propicios de interacción humana, y en el distanciamiento social, voluntario u obligatorio. Cuídate para cuidar a los demás.
La virulencia o dinámica de transmisión de una enfermedad infecciosa en una población determinada suele ser importante para, en el contexto de otros parámetros epidemiológicos, determinar cuando da lugar a un brote epidémico, determinar su alcance, y preparar y definir respuestas desde la salud pública.
Dicha velocidad, conocida por los epidemiólogos como ratio de contagio, ritmo, factor o número básico de reproducción o simplificadamente como Ro, indica el número promedio de casos que pueden ser causados por una persona infectada, en una población susceptible, antes de que se recupere o muera.
Debe señalarse que, a la fecha, el COVID 19 hace presencia en todos los continentes y en más de 200 países. Dado el nivel de propagación y la gravedad de la enfermedad, llevó a que el 11 de marzo de 2020 la Organización Mundial de la Salud -OMS-, a través de su Director General, la declarara como pandemia.
1. Evolución y desarrollo del COVID-19
Como se enunció, el coronavirus COVID-19, respecto de otros “primos” antes presentes, muestra una alta transmisibilidad y propagación, facilitada por la mayor “cercanía” y contacto de países y personas sobrevinientes de la globalización y su subsecuente ampliación del comercio y desarrollo de las cadenas productivas con asiento en diversas regiones y países. Asimismo, de modo concomitante, al mayor flujo poblacional, interno y externo, resultante de las crecientes y florecientes clases media y empresarial.
Ello es sugerente del por qué sus “epicentros”, originados paradójicamente a partir del presunto consumo de una modesta sopa o platillo preparado con base en un murciélago o “serpiente” que devoró al murciélago, se focalizan, en su propagación posterior, en centros de alta densidad poblacional, atrayentes de viajeros comerciantes y turistas, y/o con significativa importancia como centros de negocios y de intercambio de bienes y servicios articulados en el mercado internacional.
Así, y a modo general, desde China, cuyas medidas controlaron su diseminación a otras provincias, al resto del mundo con nuevos epicentros: Italia en su zona norte, industrial y de mayor desarrollo social y económico y España con su capital Madrid y la región de Cataluña (Barcelona); ambas de mayor desarrollo económico, densidad poblacional y de interacción con el resto de Europa y el mundo a través de sus aeropuertos. Luego se sumaron Francia, Países Bajos, Reino Unido, Alemania, Bélgica, como focos destacados en Europa por la magnitud en su afectación.
A su lado, los Estados Unidos, compartiendo rasgos en cuanto a tamaño y densidad de su población (más de 300 millones de habitantes y Nueva York como foco principal), centro de grandes intercambios de bienes y servicios, y como difusor y receptor de corrientes poblacionales con fines educativos, turísticos, académicos y de migrantes. A nivel de Latinoamérica emergen con similitud en rasgos Brasil, Mexico y, en otras regiones, Iran y Turquía.
Desde el 31 de diciembre de 2019 y hasta el 11 de abril de 2020, se han notificado 4.063.525 casos de COVID-19 y 282.244 muertes (6,9% de los casos reportados).
Gráfica 1. Distribución geográfica de los casos de COVID-19 a nivel mundial, corte a 11 de mayo de 2020
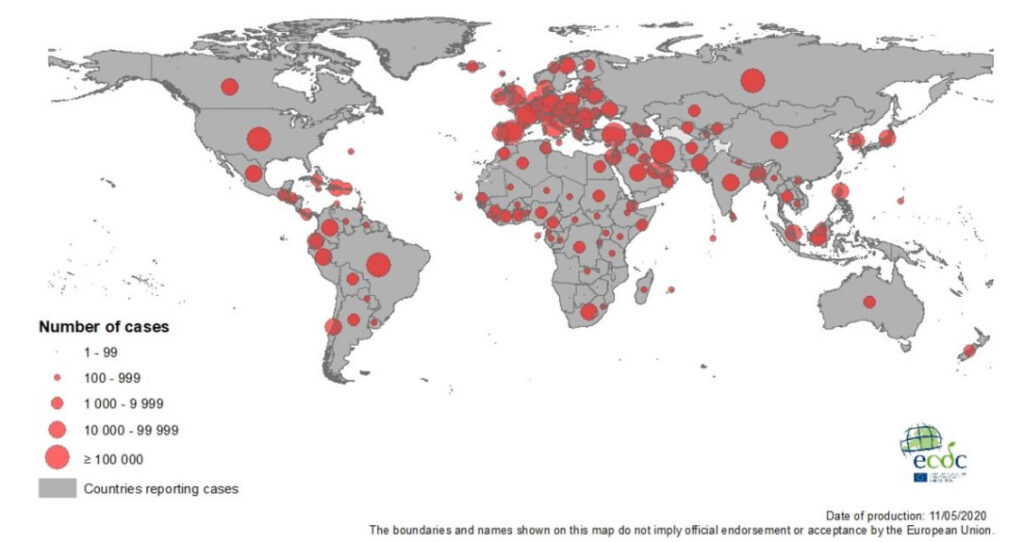
Distribución geográfica de los casos de COVID-19 a nivel mundial, corte a 11 de mayo de 2020. Fuente: European Centre for Disease Prevention and Control, (2020)
Los cinco países con el mayor número de decesos presentan el siguiente comportamiento en términos de la proporción de muertes:
Estados Unidos, donde el 5,98% de los casos reportados fallecen y aportan el 28,18% de las muertes a nivel mundial, Reino Unido con el 14,53% de casos fallecidos y una participación del 11,29% de las muertes mundiales, Italia con 13,95% de casos fatales y 10,83% de aporte mundial, España con 11,86% de casos fallecidos y 9,43% de participación total y Francia con el 18,97% de muertes de los casos reportados y un aporte del 9,35% de las muertes a nivel mundial. Estados Unidos presenta el mayor número de casos reportados en un periodo de 14 días (363.889), seguido de Rusia (128.739) y Brasil (100.811).
Tabla 1. Listado de los 10 países con mayor reporte de muertes COVID-19, corte 19 de abril de 2020
| Región | País | N° de Casos | Muertes | N° Casos confirmados en los últimos 15 días |
|---|---|---|---|---|
| América | Estados Unidos | 1329799 | 79528 | 363889 |
| Europa | Reino Unido | 219183 | 31855 | 66343 |
| Europa | Italia | 219070 | 30560 | 21395 |
| Europa | España | 224390 | 26621 | 14925 |
| Europa | Francia | 139063 | 26380 | 14488 |
| América | Brasil | 162699 | 11123 | 100811 |
| Europa | Bélgica | 53081 | 8656 | 6947 |
| Europa | Alemania | 169575 | 7417 | 14382 |
| Asia | Irán | 107603 | 6640 | 17122 |
| Europa | Holanda | 42627 | 5440 | 4782 |
Fuente: European Centre for Disease Prevention and Control, (2020)
Con respecto a la región de Latinoamérica y el Caribe, el día 26 de febrero inició la expansión de la epidemia del COVID-19 con la aparición del primer caso en Brasil. Según se observa en la Gráfica 2, entre los países de la Región, Brasil es el que acumula mayor número de muertes (11.123), seguido por México (3.465) y Ecuador (2.127) (Our World in Data, 2020)
Gráfica 2. Total de muertes confirmadas por COVID-19 en 15 países de América Latina y el Caribe
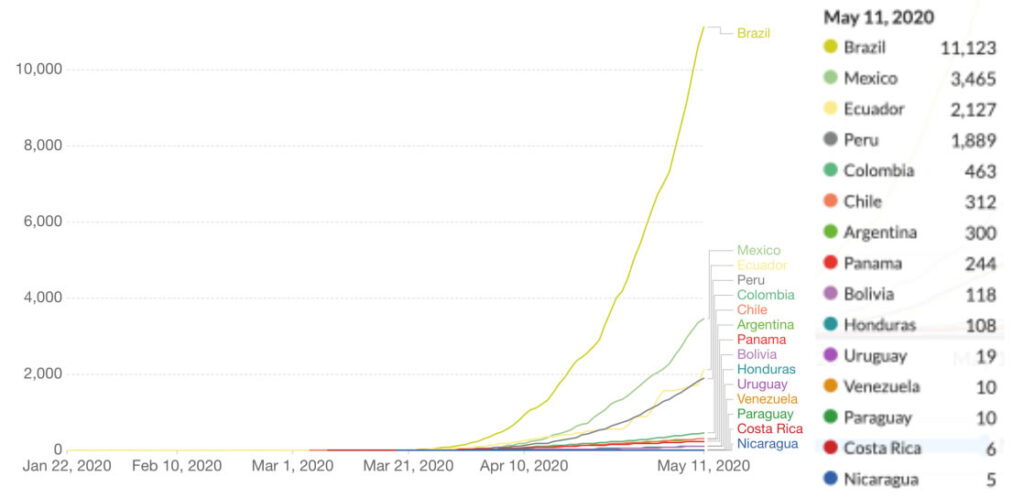
Total de muertes confirmadas por COVID-19 en 15 países de América Latina y el Caribe. Fuente: Oxford University. Our world in Data, 2020.
*Los desafíos en la atribución de la causa de muerte significa que el número de muertes confirmadas son un recuento inexacto del número real de muertes por COVID-19.
2. Situación en Colombia
En Colombia el primer caso de COVID-19 fue identificado el 6 de marzo de 2020 en la ciudad de
Bogotá. Con corte al 11 de mayo, hay 11.613 casos confirmados y 479 muertes.
De manera análoga a las consideraciones referidas para los epicentros epidemiológicos a nivel global, para Colombia ellos se reproducen donde se da la presencia de mayores tamaños y densidad poblacional, y de intercambio de flujos poblacionales por intermedio de sus aeropuertos sean con fines comerciales, turísticos o de negocios y de intercambios de flujos poblacionales. Como las cifras lo indican, por orden de importancia referidos a su tamaño, ellos se focalizan e Bogotá DC, con influencia en Cundinamarca, Boyacá y Tolima, Valle del Cauca e influencia en el suroccidente del país con la particularidad de la frontera con Ecuador, Antioquia, el eje Barranquilla- Cartagena, la frontera norte con Venezuela abarcando los Santanderes, La Guajira y Arauca y el oriente colombiano.
Lo expresado se puede corroborar mediante la simple inspección de la distribución de los casos confirmados tomados en cualesquier momento, como lo ilustran las cifras a continuación del 11 de mayo: Bogotá (4.305), Valle del Cauca (1.367), Atlántico (1.022), Meta (927), Bolívar (742), Amazonas (718), Antioquia (474), Nariño (306), Cundinamarca (289), Magdalena (284), Risaralda (216), Huila (179), Tolima (130), Caldas (100), Norte de Santander (99), Boyacá (77), Cesar (72), Quindío (71), Cauca (51), Santander (42), Córdoba (39), Chocó (28), La Guajira (27), Casanare (21), Caquetá (16), San Andrés (6), Sucre (4), Putumayo (1).
Una mirada al interior de las cifras precedentes permite constatar que la alta participación que representan los casos importados y relacionados con el transcurrir del tiempo tiende a caer en favor de los casos autóctonos, evidenciando el importante influjo que para introducción del COVID 19 tuvo el ingreso de viajeros provenientes del exterior, extranjeros o no, procedentes de áreas afectadas, principalmente de Italia y España y en particular, por el aeropuerto El Dorado en Bogotá, principal centro de conexión de vuelos internacionales. En efecto, del total de los casos reportados, 832 son importados (procedentes de un país con circulación de COVID-19), 3.576 casos relacionados (contacto con un caso confirmado COVID-19) y 7.205 en estudio (en verificación de cadena de transmisión).
Gráfica 3. Número de casos acumulados por tipo de procedencia. Colombia.
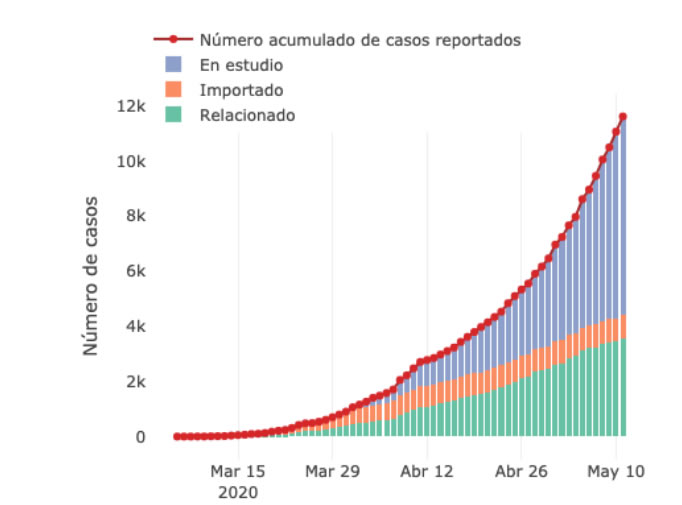
Número de casos acumulados por tipo de procedencia. Colombia. Fuente: INS
La afectación según sexo muestra una afectación mayor en hombres (6.576 hombres y 5.037 mujeres). Por grupo de edad, se evidencia que la mayor proporción se encuentra en entre los 20 y 59 años que acumula el 73% de los casos.
Gráfica 4. Número de casos por edad y sexo. Colombia.
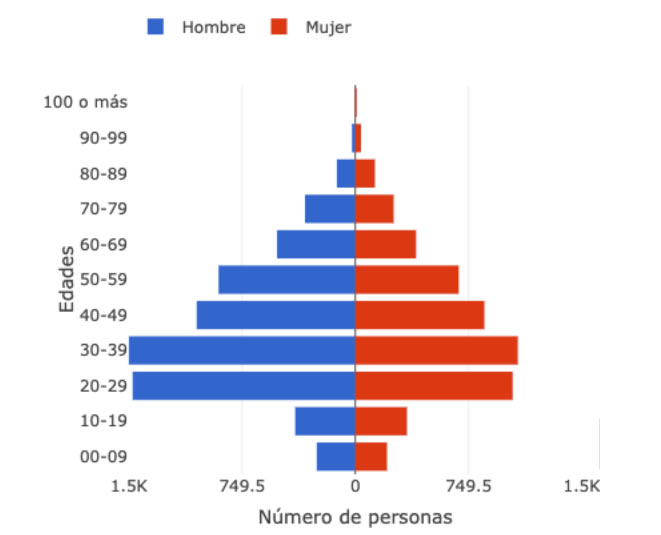
Número de casos por edad y sexo. Colombia. Fuente: INS
Comparativo de casos confirmados y de fallecidos
Se pretende en este aparte brindar, de manera sucinta, una visión que permita ubicar la evolución del COVID 19 en Colombia respecto de países representativos a nivel mundial y latinoamericanos. Para ello resultan ilustrativas cuatro gráficas, las dos primeras (Gráficas 5 y 6) referidas a la evolución de los casos confirmados en los dos escenarios aludidos y las siguientes (Gráficas 7 y 8) respecto de las muertes.
La primera considera para 14 países, incluida Colombia, la evolución del número de casos por millón de habitantes, siendo China, Japón, Sur Corea y Colombia los de menor número relativo y, consecuente mejor desempeño. Es preciso advertir que este conjunto de naciones ha afrontado al COVID 19 con estrategias marcadamente diferenciadas, con resultados prácticamente equiparados.
Colombia adquiere mayor relevancia por ser de dicho universo el país que cuenta con mayor limitación en su capacidad económica.
Gráfica 5. Número de casos confirmados por un millón de habitantes. Países representativos.

Número de casos confirmados por un millón de habitantes. Países representativos. Fuente: Oxford University. Our world in Data, 2020.
La referida a ocho países latinoamericanos muestra la evolución equiparada de Argentina y Colombia, superadas por México y Bolivia, aunque sus distancias absolutas no son significativas. En nivel intermedio se sitúa Brasil y disparados Perú, Chile y Ecuador.
Gráfica 6. Número de casos confirmados por un millón de habitantes. Países Latinoaméricanos.
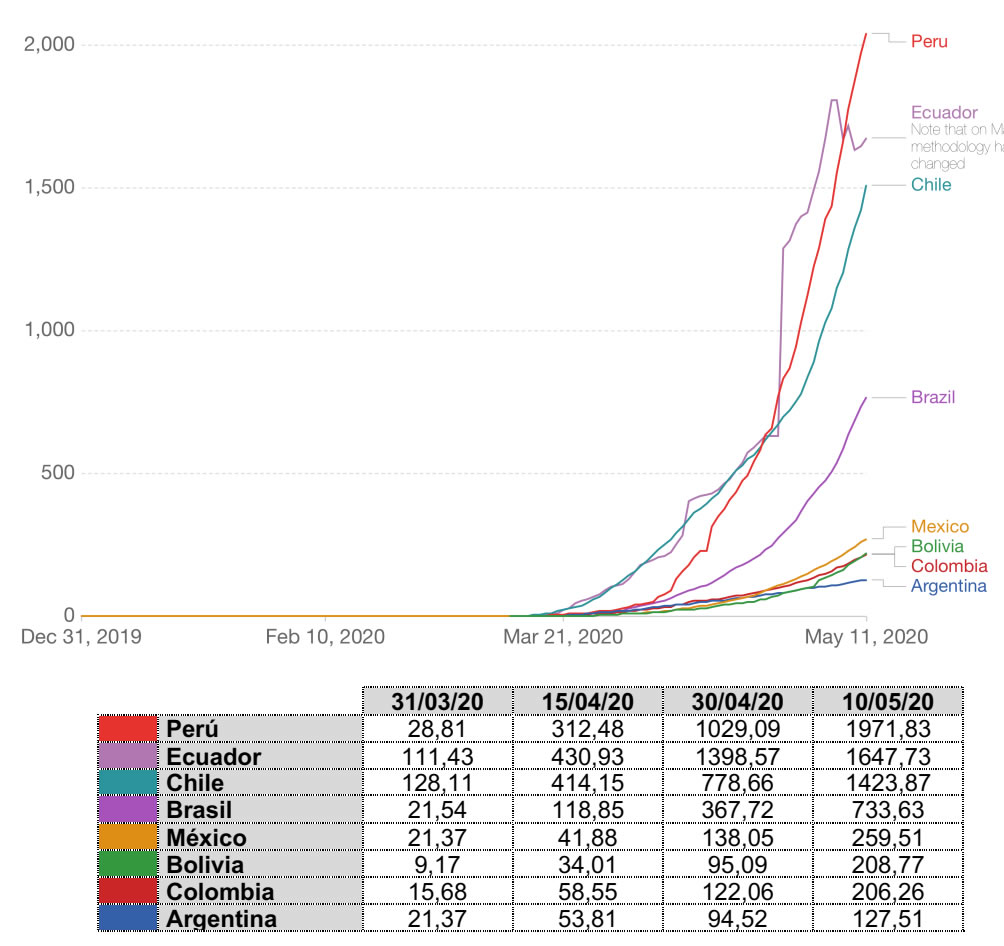
Número de casos confirmados por un millón de habitantes. Países Latinoaméricanos. Fuente: Oxford University. Our world in Data, 2020.
Al examinar la letalidad comparada por millón de habitantes, el cuarteto anterior de países (China, Sur Corea, Japon y Colombia) continúan siendo los de mejor posición, seguido de Rusia, Irán, Alemania y Estados Unidos, éste con un marcado factor de crecimiento exponencial que lo hará distanciarse pronto para situarse junto a Países Bajos y Francia, que evidencian también un marcado crecimiento exponencial. En la cima Bélgica, España, Italia y Reino Unido.
Gráfica 7. Número de muertes por un millón de habitantes. Países representativos.
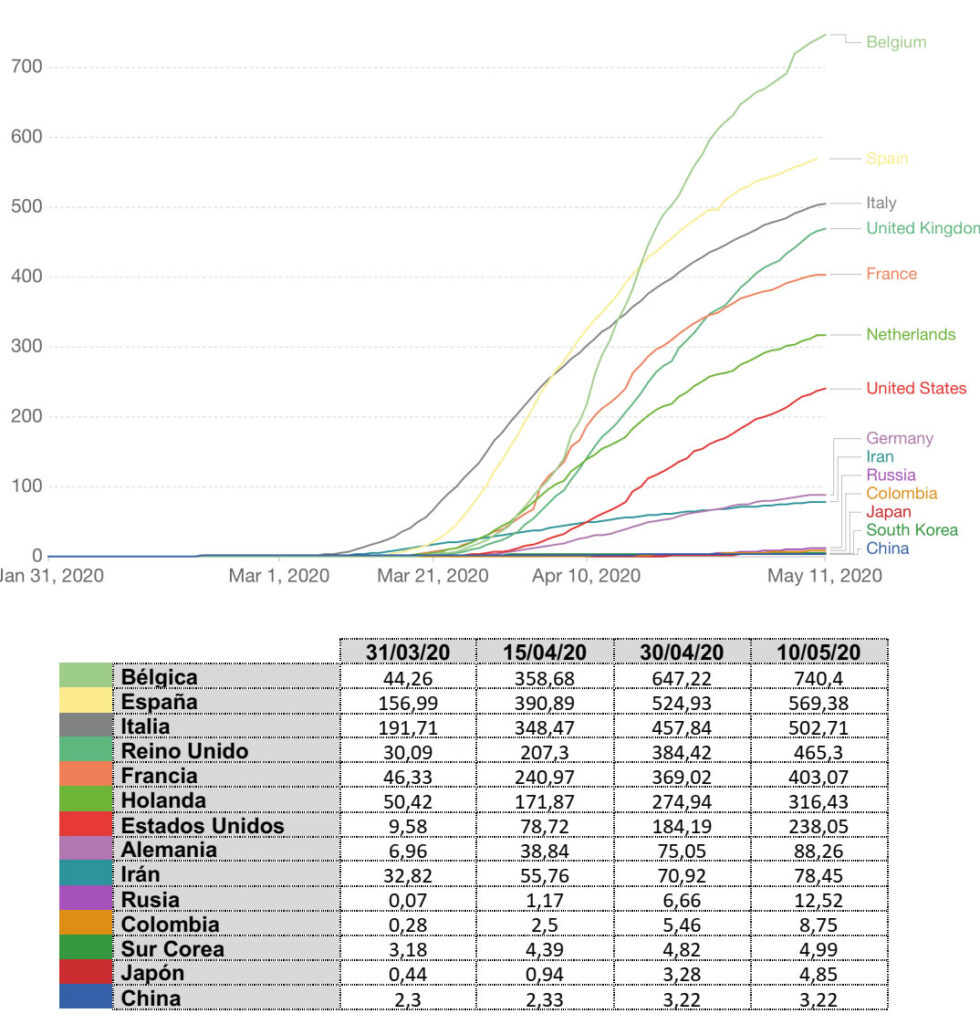
Número de muertes por un millón de habitantes. Países representativos. Fuente: Oxford University. Our world in Data, 2020.
En Latinoamérica, Argentina muestra el menor nivel de letalidad, seguido de cerca por Colombia y Bolivia; Chile y México presentan comportamiento creciente más pronunciado, aunque con un ritmo menos acelerado que Brasil y Perú que se encuentran por debajo de Ecuador en alza exacerbada y preocupante.
Gráfica 8. Número de muertes por un millón de habitantes. Países Latinoamericanos.
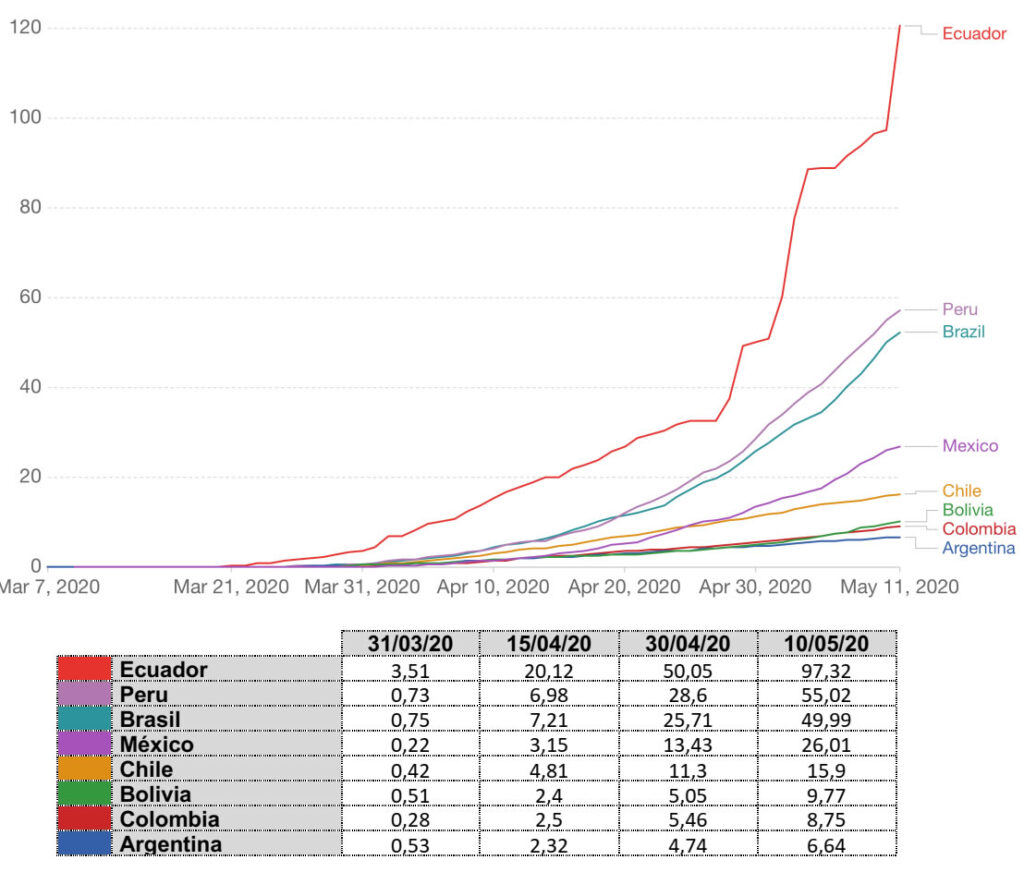
Número de muertes por un millón de habitantes. Países Latinoamericanos. Fuente: Oxford University. Our world in Data, 2020.
3. Planes de respuesta del sector sanitario en el mundo
Las medidas de distanciamiento físico varían considerablemente según el país, pero su implementación ha aumentado a nivel mundial, incluso entre países y regiones. Garantizar el cumplimiento y la viabilidad de estas medidas es todo un desafío teniendo en cuenta las excepciones que se han de hacer para garantizar la disponibilidad y el acceso a los bienes esenciales, así como para mitigar la escasez de alimentos y la presión económica y social de un país (Johns Hopkins Center for Health Secury, 2020; Angelo, 2020; Pueyo, 2020).
Para dar cuenta de la velocidad en la reacción de los diferentes gobiernos, a partir del ejercicio implementado por Hale y Webster (2020) y el Assessment Capacities Project (2020)1, se seleccionaron once países emblemáticos2, Colombia incluida, y se estimaron los días transcurridos entre el primer caso confirmado y las intervenciones no farmacológicas adoptadas en cada país (Tabla 2).
Puede destacarse de dicho cuadro la respuesta dada por gobiernos como los de EE UU, Reino Unido, Italia y España, coincidencialmente los más afectados por la pandemia del COVID 19, frente a la dada por los países suramericanos (Colombia, Chile, Ecuador, Brasil y Argentina) que resulta comparable con los de Corea del Sur y Taiwán con vasta experiencia en este tipo de emergencias.
Vale resaltar que las cifras de Colombia muestran adelanto respecto de los promedios generales correspondientes a las diferentes medidas consideradas y en la mayor parte de las mismas cuando se coteja con cada uno de los países. Así, la adopción de la toma de temperatura y tamizaje en salud en aeropuertos y terminales tuvo comienzo 7 días antes de la identificación del primer caso, antelación no asumida por ningún otro país.
La restricción, parcial o total, de viajes internacionales, orientada a reducir la probabilidad de importar casos de personas no residentes en los países y la declaración del estado de emergencia, para posibilitar a los gobiernos nacional y territorial la adopción de políticas y medidas de traslado de recursos para enfrentar la pandemia demandó 21 días después del primer caso, en el promedio países, y de 16 y 10 días, respectivamente, en el caso Colombia. Entre otras medidas, el cierre de colegios, restricción para la celebración de eventos públicos, limitación de aglomeraciones y cuarentena obligatoria para viajeros procedentes del exterior tomaron entre 23 y 28 días (4 semanas).
Las intervenciones de mayor complejidad, en cuanto a la dificultad de obtener adherencia social para su aplicación y por su complejidad regulatoria, lo constituyen la recomendación de cuarentena para adultos mayores, la restricción de viajes no esenciales y las cuarentenas masivas obligatorias. Estas requirieron entre 29 y 32 días para el promedio de los países analizados y en Colombia 13, 18 y 19 días, respectivamente.
Tabla 2. Intervenciones no farmacológicas en 11 países y tiempo de implementación frente al primer caso confirmado
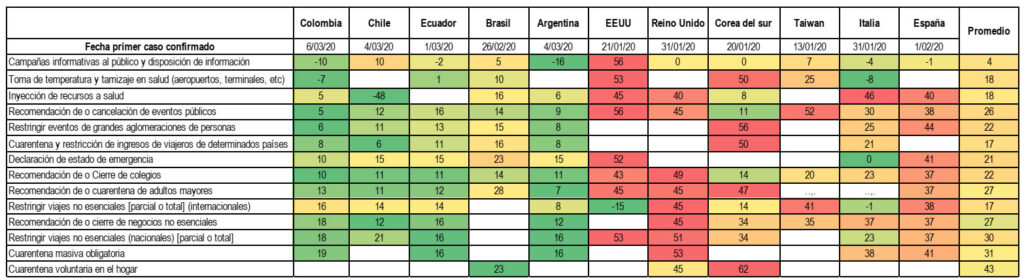
Intervenciones no farmacológicas en 11 países y tiempo de implementación frente al primer caso confirmado
* Los espacios en blanco denotan que no se contaba con información al respecto de la medida a la fecha de consulta (19/04/2020) o que la medida no se ha implementado.
Fuentes: Assessment Capacities Project (2020), Hale & Webster (2020),Pueyo (2020), Our World in Data (2020), BBC News Mundo (2020); Cyranoski (2020); Ministerio de Educación Nacional (2020); Ministerio de Salud y Protección Social (2020); MOHW (2020); Presidencia de la República de Colombia (2020); Tian & Yonghong Liu, Yidan Li, ChiehHsi Wu, Bin Chen, Moritz U. G. Kraemer, Bingying Li, Jun Cai, Bo Xu, Qiqi Yang, Ben Wang, Peng Yang, Yujun Cui, Yimeng Song, Pai Zheng, Quanyi Wang, Ottar N Bjornstad, Ruifu Yang, Bryan Grenfell, Oliver Pybus (2020)
Características de las cuarentenas en el mundo
En general, muchas de las características adoptadas por Colombia para la cuarentena, se asemejan a las de otros países3, pues incluyen excepciones para la adquisición de bienes de primera necesidad, el funcionamiento continuo de negocios esenciales (como droguerías, sitios de mercado y mensajería), el transporte público, servicios públicos y de salud -en casos de necesidad (BBC News Europe, 2020; BBC News Mundo, 2020; Carbajosa, 2020; El comercio, 2020; Gobierno de España, 2020; Graham-Harrison & Kuo, 2020; Mizrahi, 2020; Plataforma digital única del Estado Peruano, 2020; Presidencia de la República de Colombia, 2020; Sciorilli, 2020).
No obstante, algunos países han optado por agregar algunas excepciones:
- En Francia, Reino Unido, Alemania y Holanda se permite que las personas puedan salir a hacer ejercicio una vez al día (Carbajosa, 2020; Mizrahi, 2020; The Local, 2020).
- En Francia y Reino Unido se ha implementado la expedición de salvoconductos para jornadas laborales y otras situaciones inaplazables (Davies & Diver, 2020; The Local, 2020).
- En Francia se permite la asistencia a citas legales con la justicia o la administración pública (The Local, 2020)
- En Reino Unido se permite la apertura de tiendas de tecnología (hardware shops) (Davies & Diver, 2020) e inclusive el funcionamiento de cines y teatros (siempre y cuando pueda ser verificable que los asistentes guarden distancia) (Davies & Diver, 2020).
Otros países han impuesto medidas adicionales, como:
- Restringir el funcionamiento de máquinas expendedoras (e.g. Italia) (Sciorilli, 2020),
- Toques de queda (e.g. Ecuador) (El comercio, 2020),
- Restringir la movilidad para la adquisición de productos de primera necesidad de acuerdo con el sexo de la persona (e.g. Perú) (Plataforma digital única del Estado Peruano, 2020).
Finalmente, también se han adoptado medidas para promover el aislamiento físico, como:
- La creación de días festivos en Argentina (BBC News Mundo, 2020) y
- La expedición de certificados para justificar el motivo de salida del hogar en Ecuador y Francia (El comercio, 2020; The Local, 2020).
El éxito de estas intervenciones es la adherencia de la población a ellas. Por ejemplo, en Italia se evidenció una baja adherencia; muchas personas de los primeros estados afectados viajaron a estados sin casos y las medidas de cuarentena domiciliaria no se hicieron efectivas (Kirby, 2020).
Las principales factores que inciden en la adherencia a las cuarentenas, según el King’s College London (cf. Webster et al., 2020), se asocia a:
- Características demográficas y laborales como el pago de incapacidades médicas, presencia de hijos en el hogar, ingresos y desempleo.
- El conocimiento sobre el brote de enfermedades infecciosas y el protocolo de cuarentena. Al tener una mayor comprensión de lo que esta significaba y cuál era su propósito, se dio una mayor adherencia.
- Factores socioculturales: normas sociales como presión social por parte de pares, liderazgo del jefe del hogar y compromiso comunitario; valores culturales como concepciones de lo que es un buen ciudadano o cómo actuar frente a una persona enferma4 y la severidad de la ley.
- El beneficio percibido de la cuarentena.
- El riesgo percibido del brote de la enfermedad.
- Aspectos prácticos de la cuarentena. La necesidad de trabajar y el miedo a la pérdida de ingresos fueron razones para no cumplir la cuarentena, algunos rompieron el protocolo de cuarentena para buscar provisiones o atención médica.
- Duración de la cuarentena.
- Confianza en el gobierno.
Estos factores influyen también en la adherencia a otros comportamientos de protección de la salud con respecto a las enfermedades infecciosas como son el lavado de manos, el uso de máscaras faciales, evitar las multitudes y la vacunación (Webster et al., 2020).
Efectividad de las cuarentenas en el mundo
Diferentes equipos de investigación se han dedicado a analizar los posibles efectos de las cuarentenas a partir de modelos estadísticos y epidemiológicos como el SIR5, SEIR6, redes neurales, entre otros, evidenciando que -teniendo en cuenta algunos supuestos, como la adherencia a estas intervenciones la tasa de reproducción del virus (R0) puede disminuir a 1.
Dandekar y Barbastathis (2020), a partir de un modelo de redes neuronales con datos de EEUU, China, Italia y Corea del Sur, indica que países en donde se adoptaron exitosamente medidas rápidas y estrictas de cuarentena y aislamiento se logró una reducción de la propagación de la infección, bajando la tasa de reproducción de virus (R0) por debajo de 1, previniendo así su explosión exponencial.
El Centro para el modelamiento matemático de enfermedades infecciosas de la London School of Hygiene and Tropical Medicine (cf. Jarvis et al., 2020), a través de una encuesta representativa en Reino Unido, estimó una reducción del 73% en el número promedio diario de contactos observados por persona como consecuencia de las medidas de distanciamiento físico impuestas. Esto sería suficiente para reducir el R0 de 2.6 antes del bloqueo a 0.62 (95% intervalo de confianza [IC] 0.37 – 0.89).
El Imperial College (Flaxman et al., 2020), mediante un modelo Bayesiano mecanístico e información de once países europeos, encontró -como resultado de la implementación de múltiples intervenciones no farmacológicas, en un periodo de 2 a 3 semanas- que la tasa de reproducción del virus rondará una tasa de R0=1 (el cual es un cambio importante frente a la tasa inicial de 3.87). Esto se traduce en una proporción de población infectada que oscila entre 0.7% (en el caso alemán) y 15% (para el caso español), logrando evitar cerca de 59 mil muertes para estos 11 países.
CAPÍTULO II. ESTRATEGIA SANITARIA EN COLOMBIA
Con base en la declaratoria de pandemia realizada por la OMS, el Ministerio de Salud y Protección Social, a través de la Resolución 385 de 2020, declaró la emergencia sanitaria generada por la pandemia del COVID-19 y el Gobierno Nacional declaró el Estado de Emergencia Económica, Social y Ecológica, mediante el Decreto 417 de 17 de marzo de 2020, con el objeto de conjurar la crisis derivada de la citada pandemia. Para ello, el Ministerio, como autoridad sanitaria, ha dispuesto los lineamientos y protocolos necesarios, así como el plan de respuesta para, desde el sector salud, hacer frente a esta emergencia, los cuales deberán ser adoptados y adaptados por todos los actores del Sistema General de Seguridad Social en Salud-SGSSS (Entidades Administradoras de Planes de Beneficios–EAPB e Instituciones Prestadoras de Servicios de Salud-IPS), así como las Administradoras de Riesgos Laborales-ARL.
Para mayor comprensión, las instancias y obligaciones de los diferentes integrantes del Sistema corresponden a las siguientes:
Nivel Nacional:
- Ministerio de Salud y Protección Social: Encargado de la regulación, esto es de la definición de planes de respuesta, lineamientos, guías, protocolos, entre otros. Lo anterior, con la asesoría de las entidades adscritas y de las Entidades Territoriales; de la administración de recursos destinados a la Emergencia para la adquisición y distribución de medicamentos y dispositivos médicos, y para el fortalecimiento de laboratorios de salud pública de las entidades territoriales; de la asistencia técnica dirigida a las Entidades Territoriales en lo relacionado con el manejo de la emergencia sanitaria; y, de la dirección del Sistema de Vigilancia en Salud Pública (SIVIGILA).
- Instituto Nacional de Salud-INS: Actúa como Laboratorio Nacional de Referencia para el diagnóstico y administra la información del SIVIGILA
- Instituto Nacional de Medicamentos y Alimentos-INVIMA: Responsable de la autorización de importaciones de bienes de salud requeridos y de los registros sanitarios
- Administradora de los Recursos del Sistema General de Seguridad Social en Salud-ADRES: Administra los recursos del Sistema General de Seguridad Social en Salud (SGSSS) y los recursos que para el manejo de la emergencia le sean transferidos.
- Superintendencia Nacional de Salud: Adelanta la inspección vigilancia y control respecto de los integrantes del Sistema en el cumplimiento de sus obligaciones y de los recursos destinados a atender la emergencia sanitaria.
Nivel Territorial
Las Direcciones Territoriales de Salud deben adoptar, adaptar e implementar la normativa vigente; ejecutar las acciones de vigilancia en salud pública tales como, tamizaje de conglomerados, seguimientos de casos, verificación del cumplimiento de protocolos, guías, lineamientos, etc.; administrar recursos destinados a la atención de la emergencia sanitaria; ampliar la infraestructura hospitalaria; y, formular y ejecutar los planes de contingencia.
Entidades Aseguradoras (EPS/ARL):
Estas entidades deberán adaptar e implementar la normativa vigente; dar respuesta inmediata a sus afiliados; así como realizar entre otras la toma de muestras; hacer el seguimiento de los afiliados contagiados; definir y articular la red prestadora de servicios de salud; como brindar la respectivas prestaciones asistenciales y económicas.
De acuerdo con la normatividad enunciada, las Administradoras de Riesgos Laborales, tienen responsabilidad de brindar a su Talento Humano en Salud,entre otras la toma de muestras y la cofinanciación de equipos de protección personal- EPP en conjunto con el empleador, como también realizar las actividades de promoción y prevención respectivas en el marco de la emergencia.
Instituciones Prestadoras de Servicios de Salud-IPS:
Los prestadores de servicios de salud deberán adoptar e implementar la normativa vigente; garantizar la seguridad del talento humano en salud a través de la financiación y cofinanciación de Elementos de Protección Personal; garantizar la atención en saludy , adelantar el fortalecimiento institucional.
Residentes en el Territorio Nacional:
Finalmente, a las personas residentes en Colombia les corresponde acatar las normas nacionales y locales, así como asumir el autocuidado personal y de su entorno.
Acorde con lo anterior se presenta el esquema de las instancias y obligaciones de quienes participan en el SGSSS para afrontar esta emergencia sanitaria:
Gráfica 9. Instancias y obligaciones del sector salud para afrontar el COVID-19
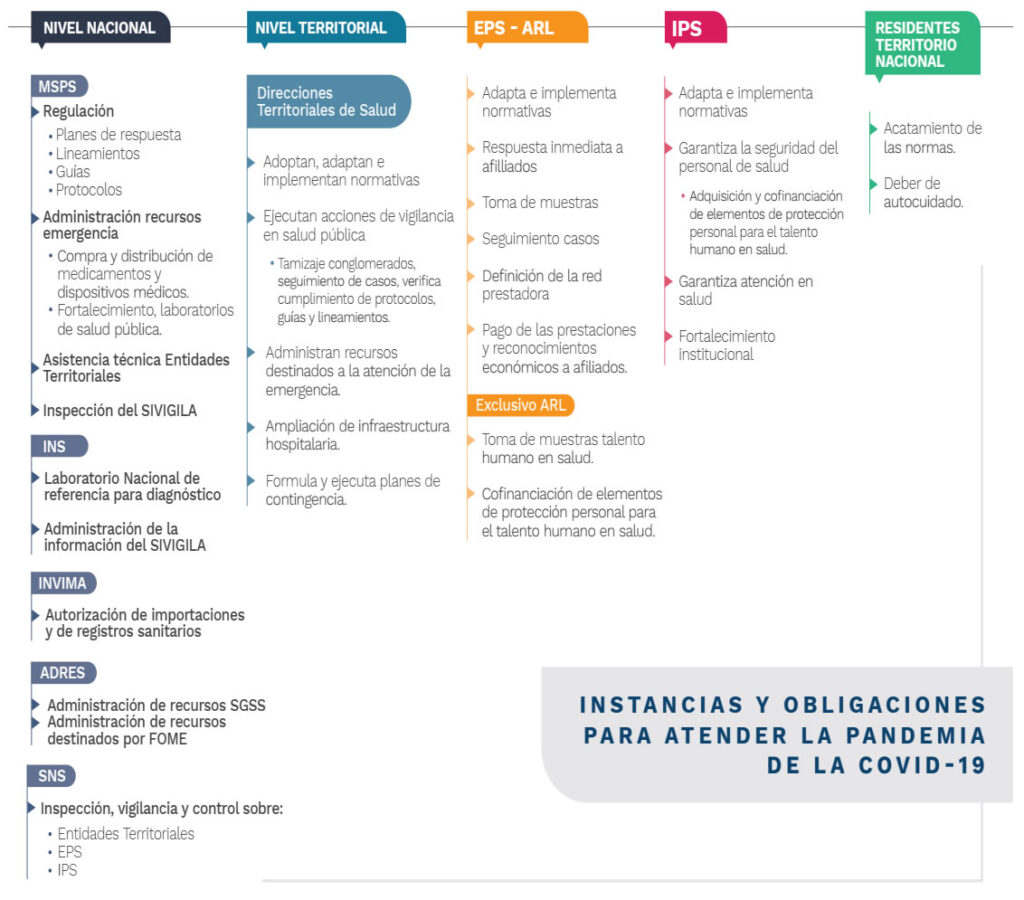
Instancias y obligaciones del sector salud para afrontar el COVID-19
1. Objetivos de la estrategia
Gráfica 10. Objetivos de la estrategia sanitaria, Colombia
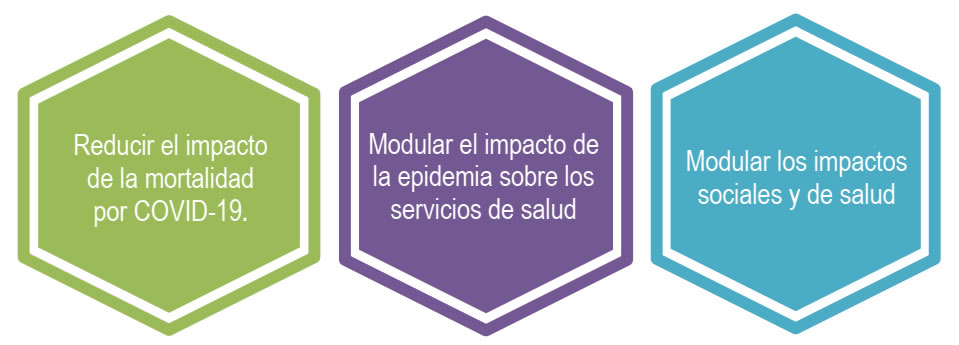
Objetivos de la estrategia sanitaria, Colombia
- Reducir el impacto de la mortalidad por COVID-19, mediante la intervención activa sobre la población y los grupos de riesgo en salud: adultos mayores de 70 años y población de cualquier edad con comorbilidades que incrementen la severidad de la enfermedad.
- Modular el impacto de la epidemia sobre los servicios de salud con el fin de hacer posible la atención de la población enferma por COVID-19 y otras enfermedades, que requieran atención ambulatoria y hospitalaria.
- Modular los impactos sociales y de salud generados a consecuencia de los efectos derivados de medidas requeridas para contener la epidemia.
2. Intervenciones para la contención de la demanda
Desde esta perspectiva se han implementado medidas orientadas a reducir la transmisión con el fin de allanar la curva epidémica y extender los casos a lo largo del tiempo. De esta forma se reduce la presión sobre los servicios de salud para que estos puedan responder de manera eficiente a la demanda que se presente. Ello se materializa a través de tres objetivos específicos:
2.1. Detectar y contener casos
A modo de preparación y para poder tener una adecuada reacción, se activó un comité transectorial con infectólogo, epidemiólogo, virólogos y expertos en biocontención para analizar y realizar seguimiento a las recomendaciones diagnósticas, farmacológicas y no farmacológicas más efectivas, así como el Comité de Manejo de Desastres y Puesto de Mando Unificado, que se reúnen periódicamente para la evaluación de riesgo del país, seguimiento de la epidemia en Colombia, articulación con todos los sectores y la discusión de medidas.
Las medidas implementadas para reducir la probabilidad de casos importados e incrementar la capacidad de diagnóstico, monitoreo y seguimiento se visualizan en la línea de tiempo a continuación:
Gráfica 11. Medidas implementadas para detectar y contener casos
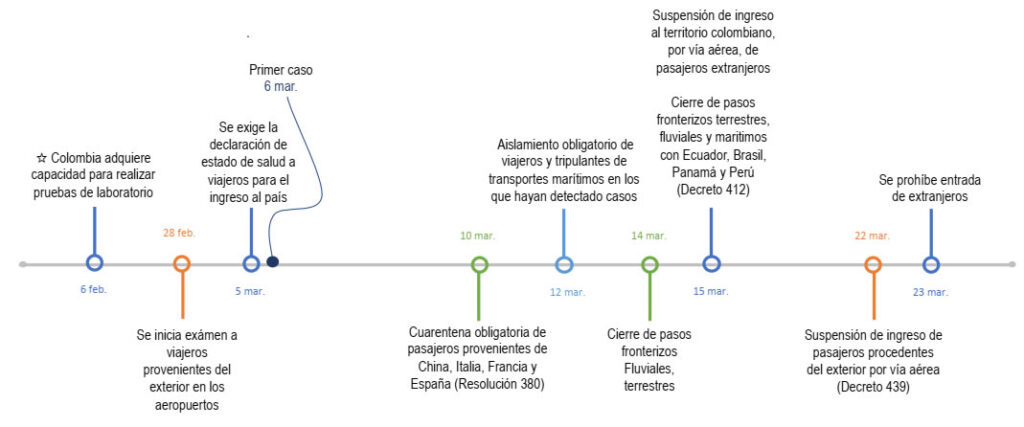
Medidas implementadas para detectar y contener casos
Como se ve en la gráfica anterior, sólo a 37 días del primer caso reportado por China, se implementó la prueba diagnóstica para el COVID-19, permitiéndole hacer rápida confirmación o descarte de casos sin depender de otros países. Colombia fue el primer país en Latinoamérica en adquirir capacidad diagnóstica.
Adicionalmente, para aumentar la capacidad diagnóstica en Colombia, por encima de 1400 casos al día, se desarrollo una red de laboratorios adscritos (más de 70 laboratorios), en casi todo el territorio nacional, seleccionándolos entre aquellos que cumplían requisitos técnicos para hacer pruebas de PCR-RT.
Gráfica 12. Red de laboratorios adjuntos para diagnóstico COVID-19
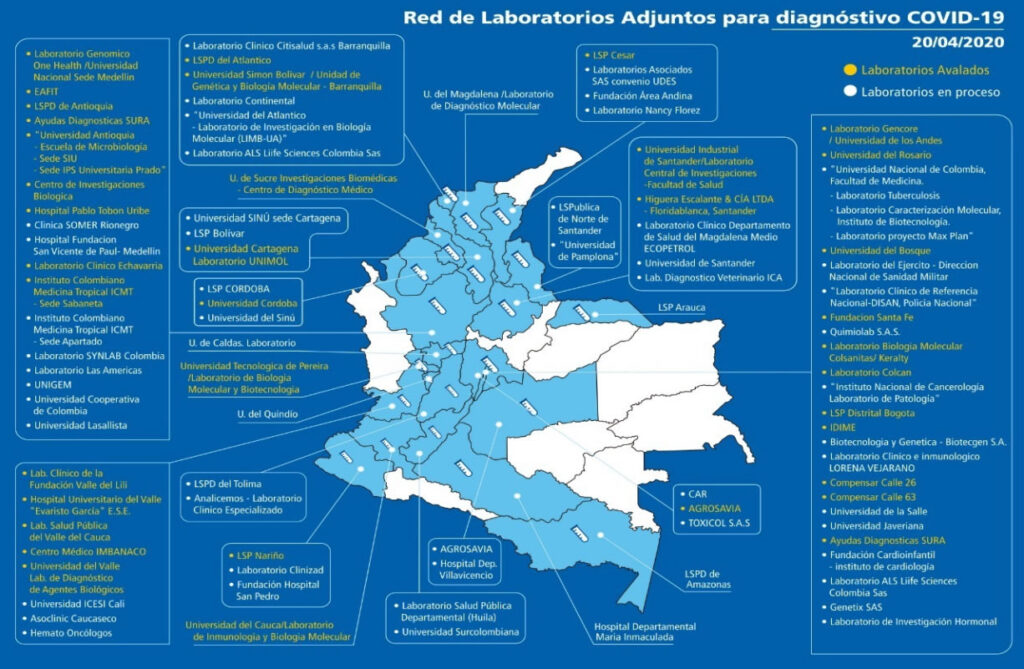
Red de laboratorios adjuntos para diagnóstico COVID-19
Por otra parte, para el fortalecimiento del sector salud se han brindado directrices, asistencia técnica y comunicaciones constantes con protocolos y procedimientos para las diferentes EAPB, prestadores de salud y laboratorios para la atención, manejo de contactos y respuesta inmediata. Así mismo, se expidió la Circular 005 de 2020 con las directrices para la detección temprana, el control y la atención ante la posible introducción del Nuevo Coronavirus, y se realizó entrenamiento de medidas de bioseguridad y colocación de trajes de protección.
Finalmente, por medio de un plan integrado de comunicación del riesgo con los medios de comunicación y a través de los canales propios, se busca informar y preparar a los colombianos frente a esta nueva enfermedad que enfrenta el mundo.
2.2. Minimizar la transmisión local
Para ello, además de estrategias educativas de promoción de la salud como son el lavado de manos frecuente, el uso adecuado del tapabocas, las recomendaciones de distanciamiento físico, las medidas de cuidado ante síntomas gripales, entre otras, se han contemplado diferentes medidas como se presenta en la gráfica a continuación:
Gráfica 13. Medidas implementadas para minimizar la transmisión local
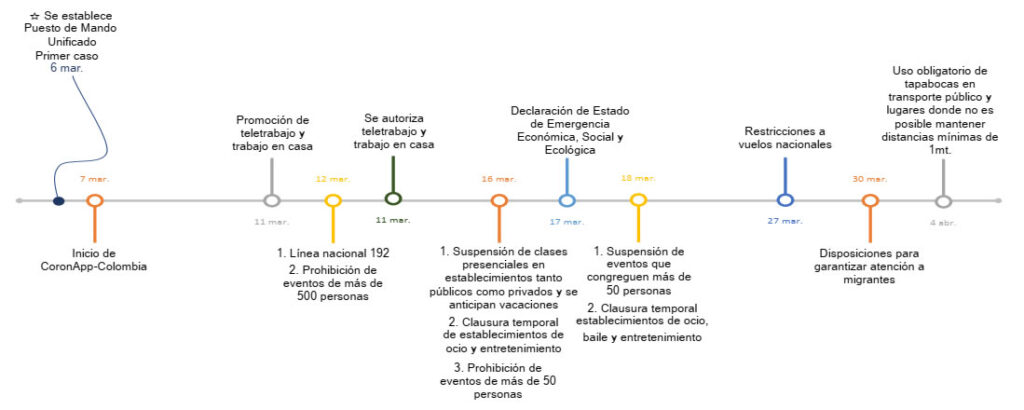
Medidas implementadas para minimizar la transmisión local
2.3. Proteger grupos de riesgo
Según la información actualmente disponible y la experiencia clínica, los adultos mayores son los de mayor riesgo, pues son más propensos a padecer de enfermedades subyacentes que impiden que el organismo pueda combatir el virus y recuperarse, tienen una respuesta inmunitaria más débil y sus pulmones ya no son tan elásticos y resistentes. Es por esta razón que tan solo 14 días después del primer caso en Colombia se ordenó aislamiento preventivo obligatorio para las personas mayores de 70 años, como muestra la gráfica 14.
Adicionalmente, se instó a todos los prestadores de servicios que atienden presencialmente al adulto mayor a que organicen los horarios de atención de la institución creando franjas para su atención; agilicen los procesos administrativos y asistenciales de este segmento poblacional, y prioricen su atención, hospitalización y suministro de medicamentos de modo domiciliario, en la medida de lo posible.
Por otro lado, y con el fin de minimizar el riesgo al que está expuesto el talento humano en salud (THS), al ser la primera línea de contacto directo con los pacientes, se ordenó a todos los Prestadores de Servicios de Salud garantizar el suministro de los elementos de protección personal – EPP apropiados para todo el THS que se encuentra en proceso de formación y en ejercicio de su profesión, con la participación de las ARL. Sumado a esto, el Gobierno Nacional concurrió con recursos extraordinarios para la adquisición de EPP para el THS de las Empresas Sociales del Estado públicas. Adicionalmente, se definieron las acciones que deben llevar a cabo en los establecimientos de salud y las ARL para el cuidado de la Salud Mental del personal de salud.
La compra de EPP, orientada por el principio de prevención, se realiza de acuerdo con los recursos asignados disponibles y con las estimaciones realizadas la cual podrá cambiar dependiendo del comportamiento de la epidemia, entre otros, su magnitud, virulencia y mortalidad, así como de la necesidad de uso de los servicios de salud y de las medidas preventivas.
Gráfica 14. Medidas implementadas para proteger a los adultos mayores y al talento humano en salu
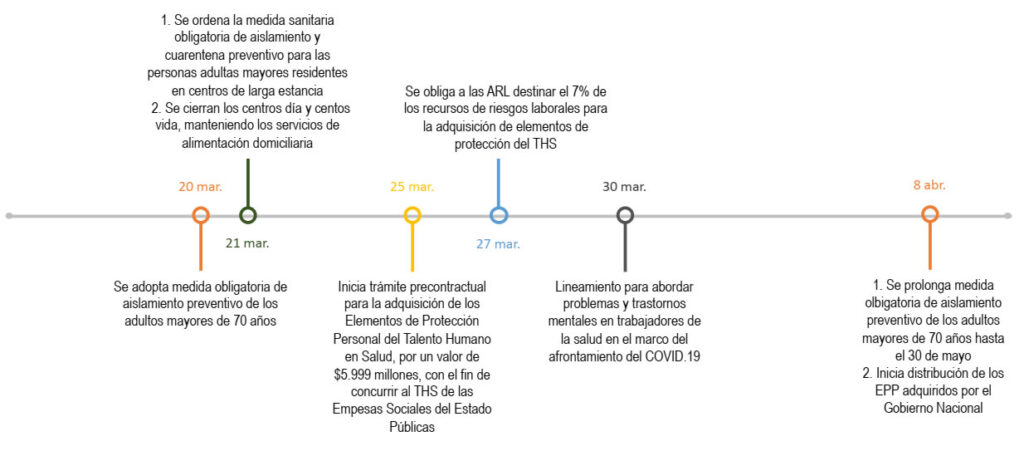
Medidas implementadas para proteger a los adultos mayores y al talento humano en salud
3. Estimaciones COVID – 19 Colombia
Con el fin de afrontar la pandemia del COVID 19 en Colombia y definir el plan de repuesta, el Instituto Nacional de Salud llevó a cabo un modelo determinístico tipo SIR, que divide la población afectada en tres grupos (Uribarri S, 2013):
i. i. “S” el grupo de individuos susceptibles o que pueden contagiarse
ii. ii. “I” el grupo de individuos infectados o que son capaces de transmitir la enfermedad
iii. iii. “R” el grupo de individuos recuperados de la infección (los que adquieren inmunidad)
Las estimaciones a continuación, de casos nuevos y acumulados diariamente, son producto del ajuste de un modelo predictivo SIR de trasmisión estocástico del COVID-19, con los reportes diarios de casos confirmados de COVID-19 de la base de datos del CSSE (Centro de Ciencia e Ingeniería de Sistemas) de la Universidad Johns Hopkins (Hopkins JU, 2020).
El R0, o número reproductivo básico, fue incluido en el modelo y corresponde al promedio de personas que un infectado puede contagiar de la enfermedad cuando entra en una población totalmente susceptible.
3.1. Escenario sin medidas de ningún tipo
Se realizó la estimación del peor escenario, simulando resultados que alcanzaban tasas de ataque entre el 50 y 80% de la población, lo que ocurre en una población totalmente susceptible, con los parámetros de R0 reportados para el Covid-19 de 2,28 y asumiendo que no se implementaba ninguna medida de control. Si no se hubiese realizado ningún tipo de intervención se estimaban, al día 100 (14 semanas), un promedio total acumulado de 31,598,000 casos, de los cuales 3.507.000 serían asintomáticos, 22.870.000 leves y 5.221.000 requerirían algún tipo de hospitalización. De estos últimos 1.320.000 requerirían UCI. La tabla a continuación muestra la distribución de casos por grado de severidad con intervalos de confianza del 95%:
Tabla 3. Distribución probable de casos infectados por Covid-19 según severidad en Colombia bajo el escenario de no intervención al día 100
| Distribución | Casos |
|---|---|
| Casos totales | 31.598.000 (IC 95% 21.237.000 – 34.606.000) |
| Asintomáticos | 3.507.000 (IC 95% 2.357.000 – 3.841.000) |
| Leves | 22.870.000 (IC 95% 15.371.000 – 25.047.000) |
| Severos (Hospitalización) | 3.901.000 (IC 95% 2.622.000 – 4.272.000) |
| Críticos (UCI) | 1.320.000 (IC 95% 887,000 – 1.446.000) |
| Muertes | 321.000 (IC 95% 221.000 – 381.000) |
Bajo este escenario el número de nuevos casos estimados por día tendría su pico más alto el 15 de mayo con 926.458 casos como lo muestra la gráfica a continuación:
Gráfica 15. Infecciones nuevas estimadas diariamente en escenario sin intervención. Colombia urbana, 2020.
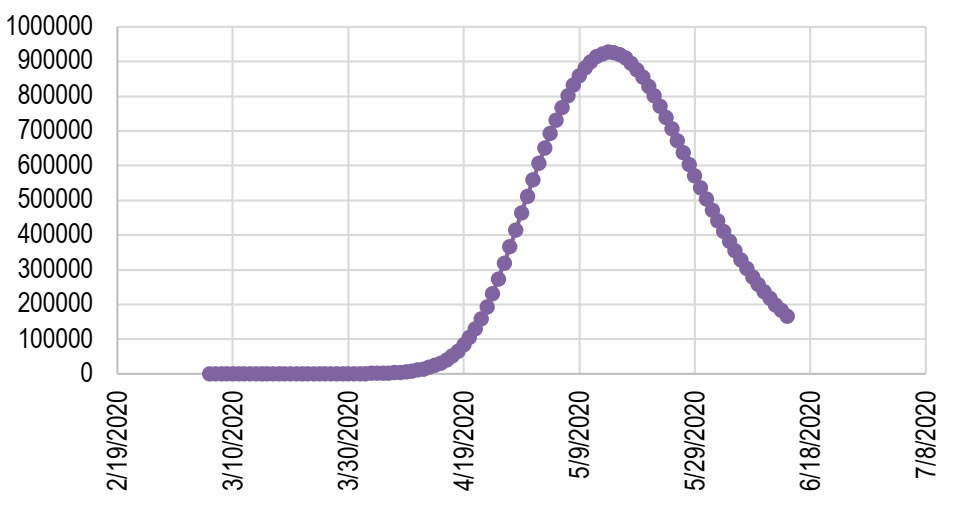
Infecciones nuevas estimadas diariamente en escenario sin intervención. Colombia urbana, 2020.
3.2. Escenario con posibles intervenciones
Dada la propagación desenfrenada que tendría el virus, si no se realizara intervención alguna, es necesario tomar medidas que permitan reducir las infecciones tanto como sea posible con el fin de que el sistema de salud pueda gestionar los casos mucho mejor, reduciendo la tasa de letalidad. Con este fin y a partir de la información reportada en por el Imperial College de Inglaterra (Ferguson et al., 2020), sobre la efectividad de diferentes intervenciones no farmacológicas en la contención del Covid- 19 (tabla 4), se estimó cuál sería el efecto de las medidas por 300 días de forma sostenida sobre la curva epidémica de Colombia.
Tabla 4. Descripción de efectividad de intervenciones no farmacológicas descritas por Imperial College
| Intervención | Efectividad |
|---|---|
| Cierre escuelas y universidades | 14% |
| Aislamiento casos | 33% |
| Aislamiento casos + Cuarentena + Distanciamiento social | |
| Aislamiento casos + Cuarentena | 53% |
| Aislamiento casos + Distanciamiento social | |
| Aislamiento casos + Cuarentena + Distanciamiento social >70 cuatro meses | 67% |
| Cierre escuelas y universidades + Aislamiento casos + Cuarentena + Distanciamiento social >70 cuatro meses |
69% |
El aislamiento de casos se refiere a que los casos sintomáticos se queden en casa por 7 días, la cuarentena se refiere a que después de identificar un caso sintomático en el hogar, todos los miembros deben permanecer en el hogar por 14 días, el distanciamiento social implica que todos los miembros del hogar reducen su contacto con el exterior, entornos educativos y/o laborales y el distanciamiento social de mayores de 70 años implica un aislamiento de este grupo poblacional durante cuatro meses.
Aplicar las intervenciones de forma sostenida por 300 días disminuye tanto el número total de casos (gráfica 16) como el pico de la curva epidémica (gráfica 17). Adicionalmente, con la medida más restrictiva y mientras esta se mantenga se evitaría que la epidemia inicie.
Gráfica 16. Casos acumulados según alternativa no farmacológica para Colombia, 2020.
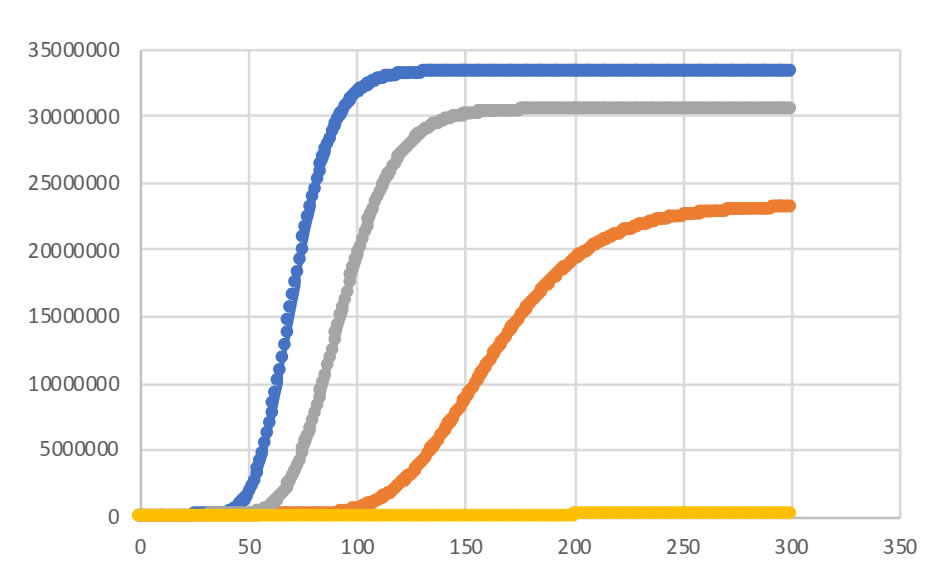
Casos acumulados según alternativa no farmacológica para Colombia, 2020.
Gráfica 17. Casos diarios según alternativa no farmacológica para Colombia, 2020
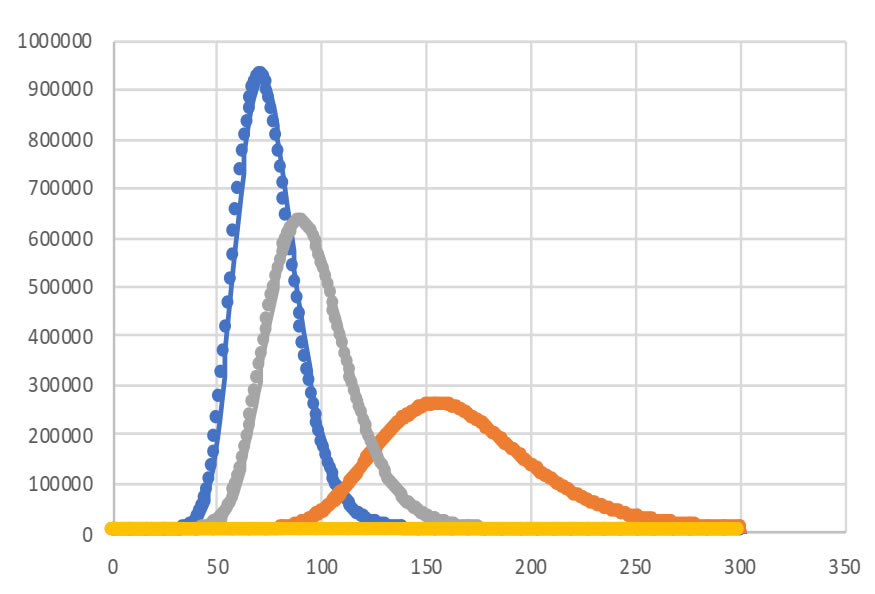
Casos diarios según alternativa no farmacológica para Colombia, 2020

No obstante, mantener la medida más estricta prolongadamente durante 300 días no es plausible. De hecho, las políticas de cuarentena masiva implementadas en los diferentes países ya develan escenarios de recesión económica (AJ impact, 2020), altas tasas de desempleo, reducciones en la producción de todos los bienes y servicios (McKibbin & Fernando, 2020), pérdidas de productividad (Bayham & Fenichel, 2020; Jaume & Willen, 2018), altas tasas de depresión, frustración, aburrimiento, confusión e ira, directamente relacionadas con la duración de la cuarentena (Brooks et al., 2020; Hawryluck et al., 2004; Jeong et al., 2016), incremento en el consumo de sustancias psicoactivas (como alcohol), agudización de enfermedades mentales (Continetti, 2020; Farhoudian et al., 2020), e incluso la afectación de procesos de aprendizaje y nutrición en los niños, niñas y adolescentes más vulnerables. Es por esta razón que la estrategia de aislamiento obligatorio debe ser cuidadosamente implementada y considerar alternativas que permitan minimizar los costos sociales y económicos.
3.3. Resultados de la estrategia de aislamiento obligatorio
Gran incertidumbre existe en la comunidad científica acerca de la proporción de infecciones asintomáticas, su poder de trasmisión, el R efectivo en una población dadas y su variación según las medidas de aislamiento social implementadas.
Evidencia reciente sobre el porcentaje de asintomáticos sugiere valores mucho mas altos que los asumidos en el caso base (11,1%). Por lo que los modelos más recientes para Colombia y el mundo se implementaron con un porcentaje de infecciones asintomáticas entre el 50 y 80%. A partir de este parámetro y del reporte diario de los casos el Instituto Nacional de Salud (INS) estimó, con un modelo de SIR ampliado, el R efectivo en cada momento de la epidemia en Colombia con el fin de determinar la efectividad de la medida de aislamiento obligatorio implementada desde el 25 de marzo, con corte 24 de abril.
La gráfica a continuación presenta la predicción de la curva epidémica de casos no relacionados a la importación bajo diferentes escenarios (líneas continuas), los casos observados acumulados no relacionados con la importación (línea roja punteada), y los casos observados acumulados totales (línea azul punteada).
Gráfica 18. Comparación entre curvas epidémicas modeladas, ajustada a casos de transmisión local, y
comparación con casos acumulados (locales y totales), según curva de inicio de síntoma de los casos.
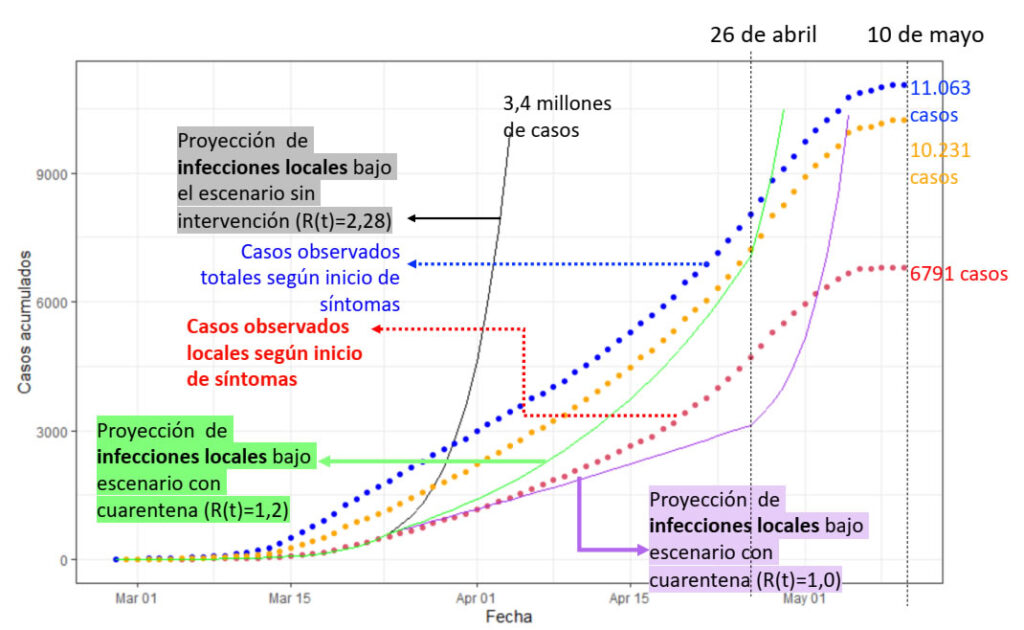
Comparación entre curvas epidémicas modeladas, ajustada a casos de transmisión local, y
comparación con casos acumulados (locales y totales), según curva de inicio de síntoma de los casos.
Hasta marzo 23 la curva de casos locales se comporta similar a la curva de casos estimados en el escenario de no intervención. A partir de ese momento los reportes (línea roja punteada) han estados por debajo de la predicción para no intervención. Luego del 28 de marzo, los casos totales (línea azul punteada) se comportan por debajo de curva de no intervención. De hecho, de acuerdo con la curva de estimación del escenario de no intervención (ajustado a la transmisión local) se esperarían al 10 de mayo (por fecha de inicio de síntomas) aproximadamente 3,4 millones de casos sintomáticos y se han reportado 6.791 casos de transmisión local.
Las medidas más estrictas de distanciamiento social buscan disminuir la tasa de reproducción del virus (R efectivo, Rt) a intervalos entre 1 – 1,2, lo que ocurrió para todo el periodo de la cuarentena. Al estimar el número de casos sintomáticos de transmisión local con estas tasas de reproducción, al final de la cuarentena más estricta (26 de abril), se proyectaron entre 3.124 y 7.068 casos, lo que, de acuerdo con lo observado, por lo que se evidencia una disminución de la “velocidad de transmisión” coincidente con el aislamiento obligatorio.
Desde el 24 de febrero el número reproductivo efectivo de la transmisión por Covid-19 ha presentado un descenso, desde un valor por encima de 2,5 a finales de febrero hasta llegar a un valor mínimo de 1,07 en la primera semana de abril. Finalizando la segunda semana de abril, se observa una tendencia al incremento del Rt consistente con un real aumento de la fuerza de la infección que acercan el valor de este parámetro a 1,5. La gráfica a continuación presenta la evolución del R efectivo bajo los escenarios de estimación más estables de acuerdo al informe preparado por el INS:
Gráfica 19. Evolución del Ro bajo los escenarios más estables
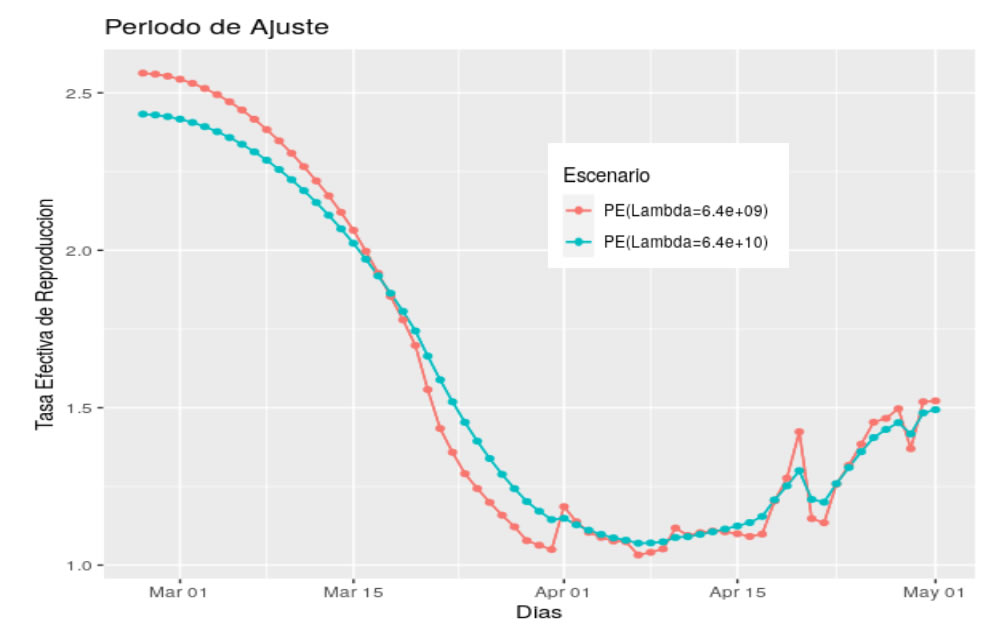
Evolución del Ro bajo los escenarios más estables
Similar comportamiento se observa en las ciudades principales en las cuáles se observa una disminución del Ro efectivo desde 1,7 a 1,1,1-2; con un repunte en la última semana de abril:
Gráfica 20. Evolución del Ro bajo los escenarios más estables ciudades principales y Colombia
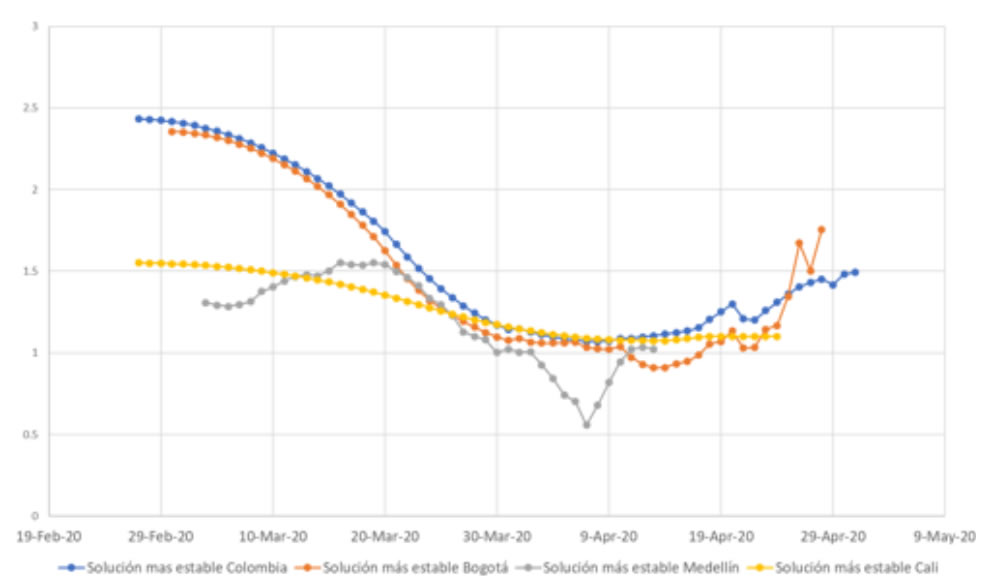
Evolución del Ro bajo los escenarios más estables ciudades principales y Colombia
En el mismo sentido, un grupo colaborativo liderado por PROESA, de acuerdo al informe del INS, estimó otros valores de Rt para Colombia y sus departamentos, con cifras que inician en 1,35 al inicio de la trasmisión en Colombia y que llegan a 1,06 con el aislamiento obligatorio (Ver gráfica 21)
Gráfica 21. Evolución del Ro efectivo estimado por grupo colaborativo PROESA
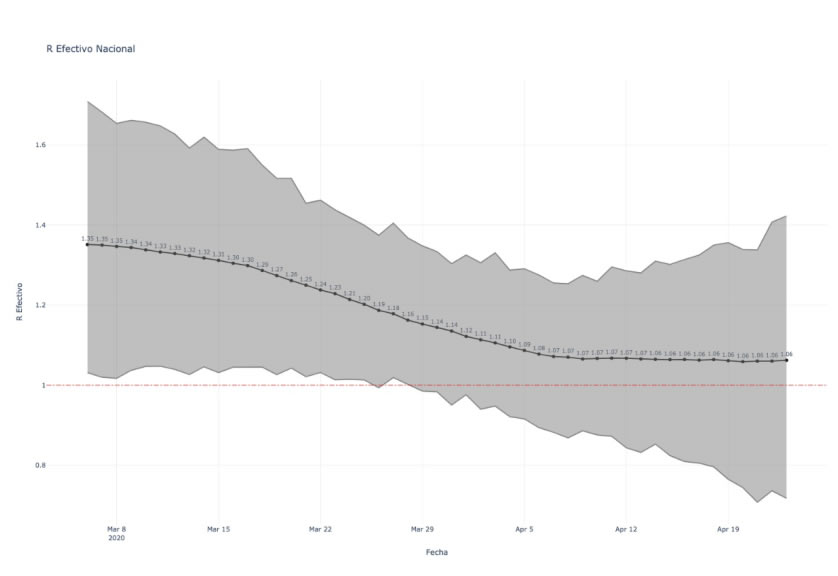
Evolución del Ro efectivo estimado por grupo colaborativo PROESA
Alternativamente, se estimó cuál ha sido la evolución del tiempo de duplicación de infecciones en Colombia por COVID-19 por periodos fijos (semana a semana) y por periodos variables (contando los días que tardó en duplicarse el número de infectados). Tanto para el nacional o las ciudades se evidencia un aumento en el tiempo de duplicación de casos, para las dos formas de cálculo, luego de la implementación del aislamiento obligatorio (25 de marzo). Antes del 25 de marzo el país tenía duplicación de casos entre 1 y 4 días, luego de la medida este tiempo se amplió a entre 6,99 y 17,73 días. Los hallazgos son similares para las tres ciudades, con tiempo de duplicación que ahora están en 16 días para Cali, 15 para Medellín y 19 para Bogotá.
Gráfica 22. Tiempo para duplicar casos del 27 de febrero al 10 de mayo Colombia
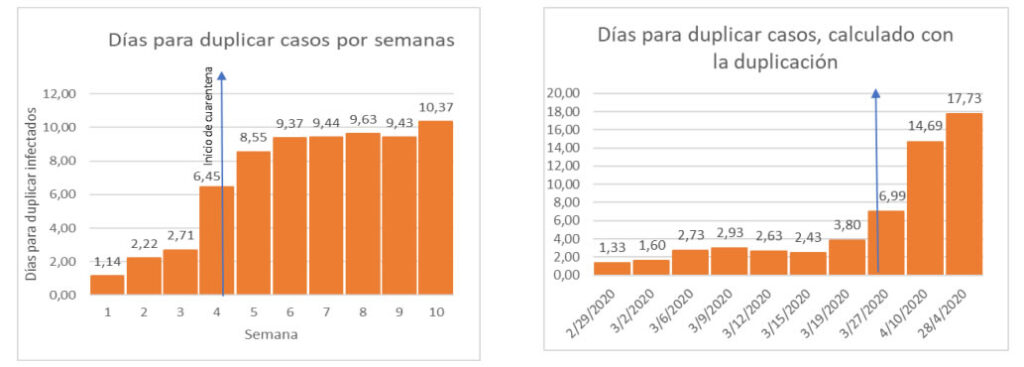
Tiempo para duplicar casos del 27 de febrero al 10 de mayo Colombia
Nuevos escenarios de intervención
Se modelaron los escenarios posteriores a la cuarentena del 25 de marzo al 26 de abril, a partir de diferentes valores de R efectivo (1,0, 1,2 y 1,28). Todos los escenarios se corrieron con un porcentaje de infectados asintomáticos de 80% a partir de 24 mil casos infectados activos el 26 de abril. Un escenario de mitigación asumió un R efectivo de 1,28 con una nueva cuarentena (con R efectivo de 1,0) entre el 20 de junio y el 20 de julio. La gráfica a continuación reporta el número diario de camas de UCI necesarias, asumiendo una estancia en UCI promedio de 10 días. Se asumen que las medidas se mantienen por 300 días seguidos y no se presentan los resultados de levantar las medidas en ese momento. Se estiman picos de uso de camas entre 1500 camas de UCI al día para los R efectivos más optimistas, y con un R efectivo de 1,28, el pico es de 14 mil camas para finales de julio.
Gráfica 23. Estimación de camas diarias de UCI necesarias bajo diferentes escenarios
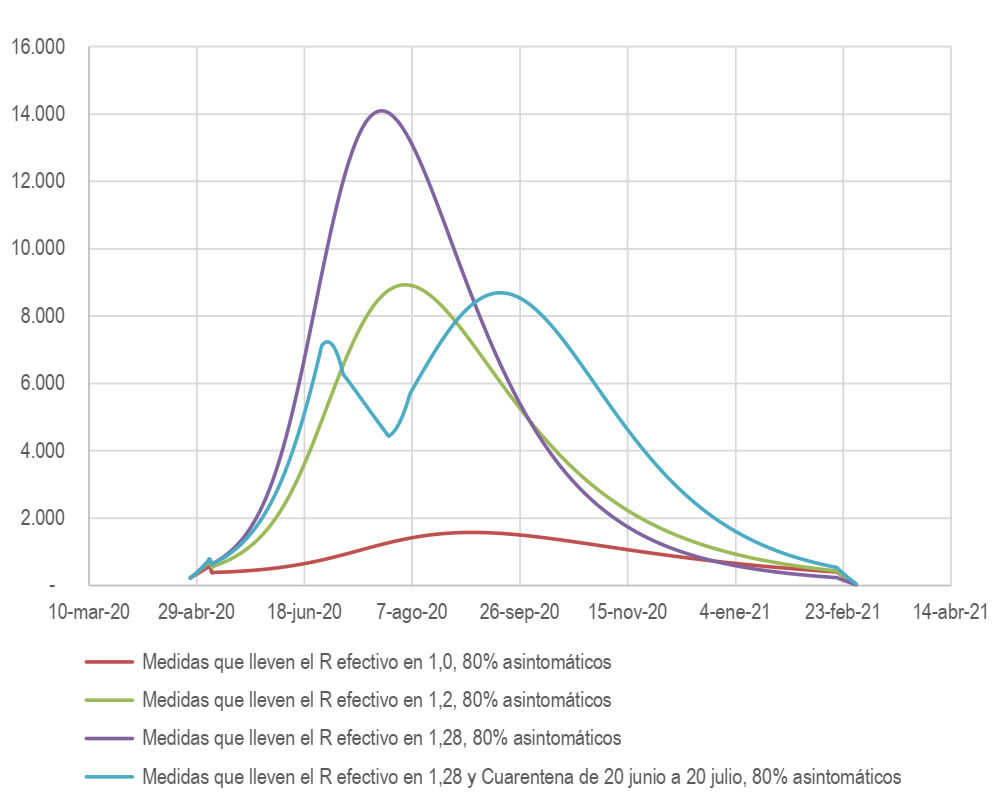
Estimación de camas diarias de UCI necesarias bajo diferentes escenarios
4. Estrategia de aislamiento obligatorio
Dada la efectividad de esta medida, pero a su vez los efectos socioeconómicos negativos que conlleva, se evidencia la necesidad de contemplar estrategias para mitigar dichos efectos, así como la definición de parámetros determinantes de la severidad o flexibilidad que requiere esta medida en el tiempo.
El aislamiento obligatorio implica un distanciamiento físico de toda la población. En ella todos los miembros del hogar reducen su contacto con el exterior, entornos educativos y/o laborales, implicando detener casi todas las actividades económicas del país e interacciones sociales. Fue tomada, el 25 de marzo, 19 días después del primer caso, cuando se tenían 378, y 6 días antes de entrar técnicamente en la fase de mitigación. La lógica de aplicar esta medida de manera anticipada, comparativamente con países como Alemania, Reino Unido, Francia, España y China (ver tabla) busca prevenir un pico de infecciones y reducir drásticamente la tasa de transmisión del virus.
Tabla 5. Tiempo y duración de la medida de aislamiento obligatorio en diferentes países
| Región | País | No. días que tardó en tomarse la medida desde el primer caso | Días de la medida | # Casos reportados el día de la medida | # Muertes reportadas el día de la medida | 1ra Prórroga Días de prórroga de la medida | 2da Prórroga Días de prórroga de la medida | Total días |
|---|---|---|---|---|---|---|---|---|
| Asia | Corea del sur | NA | NA | NA | NA | NA | NA | NA |
| Asia | Taiwan | NA | NA | NA | NA | NA | NA | NA |
| LatAm | Chile | NA | NA | NA | NA | NA | NA | NA |
| LatAm | Brasil | NA | NA | NA | NA | NA | NA | NA |
| NortAm | EEUU | NA | NA | NA | NA | NA | NA | NA |
| Euro | Alemania | 54 | 12 | 24.774 | 67 | 17 | 14 | 43 |
| Euro | Reino Unido | 53 | 20 | 8.077 | 335 | 17 | 7 | 44 |
| Euro | Francia | 52 | 15 | 7.730 | 148 | 14 | 26 | 55 |
| Euro | España | 41 | 18 | 4.231 | 84 | 12 | 14 | 44 |
| Euro | Italia | 38 | 25 | 9.172 | 366 | 9 | 21 | 55 |
| Asia | China | 23 | 76 | 882 | 17 | … | … | 76 |
| LatAm | Colombia | 19 | 19 | 378 | 3 | 14 | … | 33 |
| LatAm | Rep. Dominicana | 18 | 14 | 34 | – | 15 | … | 29 |
| LatAm | Ecuador | 16 | 19 | 111 | 2 | 21 | … | 40 |
| LatAm | Argentina | 16 | 11 | 158 | 3 | 12 | 14 | 37 |
| LatAm | Panamá | 16 | 20 | 69 | 1 | 30 | … | 50 |
| LatAm | Bolivia | 10 | 24 | 61 | – | 15 | … | 39 |
| LatAm | Perú | 9 | 14 | 86 | – | 14 | 13 | 41 |
Si logramos, con esta medida, acercar el promedio de personas que un infectado puede contagiar de la enfermedad (Ro efectivo) a menos de uno y poner la situación bajo control (cortar el crecimiento exponencial de casos), se puede considerar relajar las medidas de forma que las personas puedan reanudar gradualmente su vida social y económica lo más rápidamente posible, considerando la implementación de las estrategias a continuación.
El reto no es menor considerando que los sectores productivos esenciales, incluso bajo la estrategia de aislamiento obligatorio, deben continuar funcionando, lo que se traduce en 7.5 millones de personas en circulación.
Tabla 6. Sectores en funcionamiento durante el aislamiento obligatorio
| Nº | Sectores |
|---|---|
| 1 | Agropecuario |
| 2 | Minería (carbón, petróleo, gas natural y servicios de apoyo) |
| 3 | Industria de alimentos |
| 4 | Refinación, químicos y productos de caucho y plástico |
| 5 | Vehículos de carga y transporte público, sus partes y piezas e instrumentos, aparatos y materiales médicos y odontológicos |
| 6 | Electricidad, gas y agua |
| 7 | Comercio de alimentos y farmacéuticos. Combustible y repuestos para vehículos de carga |
| 8 | Transporte |
| 9 | Información y comunicaciones |
| 10 | Actividades financieras |
| 11 | Servicios administrativos y de apoyo |
| 12 | Administración pública |
| 13 | Salud |
El aislamiento flexible consiste en una de las medidas dirigidas al levantamiento gradual de restricciones del aislamiento obligatorio y a la mitigación de sus efectos negativos. Esta se activa, orienta y actualiza de manera cuidadosa con base en sistemas de información en tiempo real, para lo cual se seleccionan actividades de la vida humana que pueden retomarse con determinada intensidad y bajo unos parámetros delimitados. Concretamente, este tipo de aislamiento se implementa luego de una reducción paulatina de casos, la preparación del sistema hospitalario, el inicio de un tamizaje masivo y la intensificación en la detección y aislamiento intensivo de casos (Fineberg, Kim, & Shlain, 2020).
Actualmente, se ha perfilado como una estrategia en múltiples países (como Noruega y República Checa), en la medida que diferentes modelos epidemiológicos y estadísticos indican que sus resultados (en términos de casos, muertes y pérdida económica) son equiparables al confinamiento masivo (Berger, Herkenhoff, & Mongey, 2020; Eilersen & Sneppen, 2020; Jamieson-Lane & Cytrnbaum, 2020). Adicionalmente, por su naturaleza es una intervención adaptable al contexto y al cambio, y porque se considera que es posible que la ciudadanía se adhiera a ellas, en tanto las campañas sobre la higiene personal y el distanciamiento social son de amplio conocimiento y dominio por parte de la población.
Dicho esto, esta estrategia se ha considerado desarrollar de la siguiente manera:
Medidas permanentes:
- El aislamiento preventivo obligatorio de los adultos mayores de 70 años
- El aislamiento preventivo obligatorio de personas con alto riesgo (hipertensión, problemas respiratorios, diabetes)
- La restricción de vuelos nacionales e internacionales
- El cierre de fronteras terrestres, marítimas y aéreas.
- El cierre de establecimientos educativos.
- El cierre de centros día y centros vida.
- El cierre de bares, discotecas, casinos museos, cines, teatros y, en general, de lugares de entretenimiento.
- La restricción de eventos o reuniones.
- El trabajo en casa y el teletrabajo continuará siendo prioritario en todas las empresas y actividades en donde sea posible aplicarlo
Medidas a reforzar:
- Medidas de distanciamiento físico que implican evitar el saludo de mano, de beso, abrazos y, en general, la interacción que posibilite la transmisión del virus.
- Adherencia a las recomendaciones de limpieza de superficies, medidas de higiene respiratoria y el lavado de manos frecuente dirigidas a evitar el contacto de secreciones y la dispersión del virus.
- Garantizar información continua, clara y transparente a la población (comunicación del riesgo)
- La promoción de la actividad física como medida para combatir el sedentarismo y su importancia para la salud mental. Para ello, el Ministerio del Deporte implementará gradualmente una política de restablecimiento de los patrones de actividad física en la población, teniendo en cuenta los protocolos de bioseguridad que el Ministerio de Salud expida y criterios de salidas controladas para el uso de espacios públicos con este fin.
Medidas adicionales:
- Uso de tapabocas obligatorio al salir de casa.
- Toda persona con diagnóstico COVID-19 confirmado deberá aislarse por 14 días junto con los miembros del hogar no pertenecientes a grupos de riesgo (adulto mayor o personas con otras comorbilidades).
- Toda persona con síntomas respiratorios no deberá acudir a sus lugares de trabajo, usará tapabocas permanente e informará a su empleador y a su EPS y deberá aislarse en su domicilio hasta recibir las orientaciones del profesional de salud.
- Aislamiento del hogar: Ante un caso sintomático o positivo en el hogar, todos los miembros -de acuerdo a la evaluación de riesgo- deben permanecer en el hogar por 14 días (Ver gráfica 24).
Gráfica 24. Ruta de aislamiento de acuerdo a evaluación de riesgo ante un caso sintomático o positivo
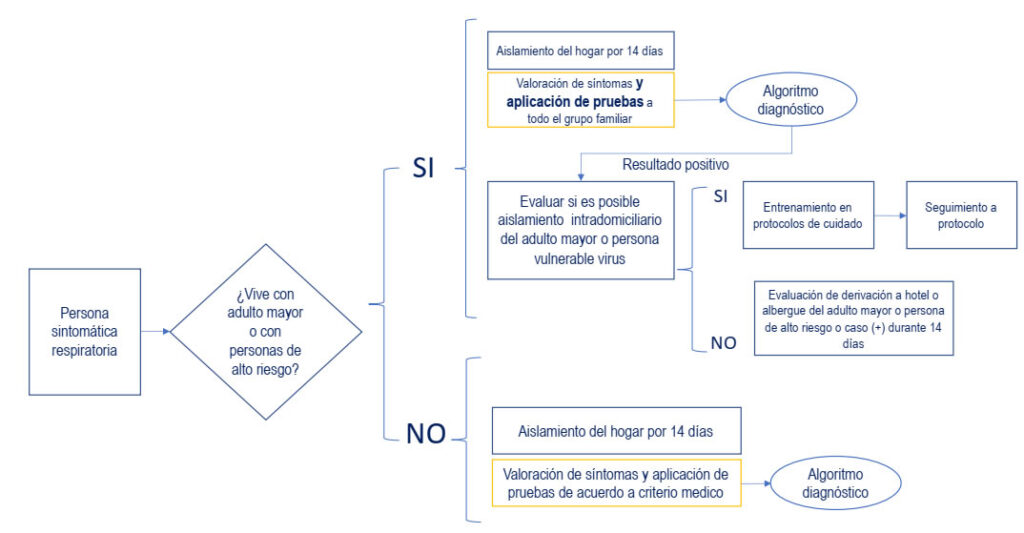
Ruta de aislamiento de acuerdo a evaluación de riesgo ante un caso sintomático o positivo
Aislamiento obligatorio por grupo poblacional
Este conjunto de actividades constituye la base de la estrategia y se dirige a aislar los grupos de riesgo.
Tabla 7. Grupos poblacionales y permanencia en confinamiento
| Grupo poblacional | Permanencia del confinamiento | Condicionamiento para liberación de confinamiento | Otras medidas |
|---|---|---|---|
| Prescolares-Menores de 5 años | Continua | No aplica | |
| Escolares – 5 a 17 años | Continua | No aplica | |
| Jóvenes o adultos en edad laboral 18 a 69 años con patología que incremente su vulnerabilidad ante el virus (hipertensión problemas respiratorios, diabetes | Continua | No aplica | Medida de protección laboral, ante presencia de patología que incremente vulnerabilidad, convivencia con adulto mayor o síntoma respiratorio.
Registro nacional de población con mayor vulnerabilidad al virus. Seguimiento a cumplimento de población confinada desde las alcaldías y fuerza pública |
| Adulto mayor de 70 años | Continua | No aplica | Seguimiento a cumplimento de población confinada desde las alcaldías y fuerza pública |
Criterios de gradualidad en la aplicación del aislamiento flexible
La mayor dificultad para el manejo de la epidemia deriva de la incertidumbre sobreviniente de la carencia de información sobre su comportamiento. Todos los países están enfrentando una situación inédita donde es difícil conocer su progresión. La enfermedad se caracteriza por una combinación de alta transmisibilidad y un preponderante alto número de contagios asintomáticos. Esto complica predecir el número de casos circulantes y el momento en que se produce el disparo exponencial en número de casos. A ello se debe agregar la baja confiabilidad de las pruebas diagnósticas disponibles, pues existe una ventana amplia de negatividad en la detección diagnóstica dentro de los primeros cinco días, con todos los tipos de pruebas disponibles, lo cual genera un número alto de falsos negativos.
Inicialmente se flexibilizará la restricción de los sectores de industria manufacturera y construcción, siempre garantizando la implementación de los protocolos de bioseguridad expedidos por el Ministerio de Salud y Protección Social para cada sector. Además, los ciudadanos deberán descargar la aplicación CoronApp y allí registrar diariamente como avanza su información sintomática.
Adicionalmente, se deberá garantizar que el transporte público no supere el 35% de su carga y se prohibirá el transporte intermunicipal (terrestre, aéreo y fluvial). El único transporte permitido será el de carga para el abastecimiento de bienes o servicios esenciales.
De acuerdo con la evolución de la epidemia en las diferentes Entidades Territoriales se evaluará la posibilidad de flexibilizar la restricción del sector comercio en los municipios sin casos confirmados de COVID-19.
Si bien la estrategia plantea algunos servicios abiertos, el mantenimiento de su funcionamiento dependerá de:
1. El comportamiento de la epidemia: Progresión de la curva epidémica crecimiento del Ro y tasas de crecimiento de número de casos.
2. Morbilidad: en términos de la evolución de los casos nuevos diarios y de su tendenciaacumulada.
3. Fatalidad: expresada como el porcentaje de personas que han fallecido con respecto a los casos identificados como positivos
4. Mortalidad general: Considera la evolución de la mortalidad por todas las causas.
5. Días de duplicación: definida como los días que tardan los casos en ser el doble.
6. Positividad: definida como el porcentaje de muestras positivas con respecto al total de muestras procesadas.
7. La capacidad hospitalaria: Disponibilidad de recursos médicos y de infraestructura de salud para la atención de pacientes, en particular para los servicios críticos.
8. Movilidad: expresa el porcentaje de capacidad utilizada en los sistemas de transporte masivo en las ciudades cinco ciudades: Bogotá, Medellín, Cali, Barranquilla y Cartagena.
9. Transacciones físicas: establece el porcentaje de transacciones presenciales que se realizan en el sistema financiero en cajeros automáticos, oficinas y establecimientos comerciales.
Estos criterios serán evaluados por un comité asesor conformado por el Ministerio de Salud y Protección Social, Instituto Nacional de Salud y miembros de universidades y centros de investigación, nacionales e internacionales, lo cual permitirá tener una postura colegiada que apoye las decisiones del Gobierno Nacional frente a la epidemia.
Protocolos de bioseguridad
Con el objetivo de proteger a los trabajadores, empleadores y sus familias, y minimizar los factores que pueden generar la transmisión de la enfermedad se adoptó el protocolo general de bioseguridad que debe ser implementado por todas las actividades y sectores económicos (Resolución 666). Los protocolos establecen detalladamente los aspectos que debe considerar cada empleador, trabajador, ARL, aprendiz, cooperado, afiliado, contratante o contratista de los diferentes sectores económicos, productivos y entidades gubernamentales que sean autorizadas para desarrollar sus actividades durante el periodo de la emergencia sanitaria, con el fin de garantizar un distanciamiento social y adecuados procesos de higiene y protección en el trabajo.
Adicionalmente, cada sector deberá contar con un protocolo de bioseguridad el cuál será expedido por el Ministerio de Salud y Protección Social y de obligatorio cumplimiento. La vigilancia del cumplimiento de estos protocolos estará a cargo de las diferentes secretarías municipales o distritales, según el sector al que aplique el protocolo que ha de ser implementado.
4.2. Estrategia de respuesta en los servicios de salud
Este plan busca adecuar la oferta institucional actual y su capacidad de respuesta a los retos crecientes que la epidemia plantea, con el fin de reducir la mortalidad de las personas, garantizar una respuesta oportuna de los servicios ante la demanda creciente y mantener un grado de funcionalidad suficiente para atender los requerimientos normales de la población.
Dicha adecuación y fortalecimiento se plantea en cuatro fases. La activación de cada una de las fases de expansión, en capacidad hospitalaria y disponibilidad de talento humano, se debe prever de tal forma que, en cada momento en que la ocupación de camas de cuidado intensivo para COVID-19 sea del 40% esté preparada la disponibilidad hospitalaria y de talento humano prevista en la siguiente fase.
Para ello, se dispone un tablero de control (https://arcg.is/1e9fCD0) que permite monitorear este indicador en línea y por cada Departamento.
4.2.1. Aplicación de pruebas diagnósticas
La llegada al país de pruebas rápidas y pruebas moleculares para la detección del COVID-19, permitirá al país tener una mayor dimensión sobre el número de personas que tienen la enfermedad en la población colombiana, puesto que se podrán hacer pruebas tanto a personas sintomáticas, como las que no lo son y en un muy corto tiempo.
Las pruebas moleculares o PCR se basan en la detección del ácido nucleico (ARN) del SARS-CoV-2, tienen alta sensibilidad y especificidad, es decir son muy confiables para identificar a las personas que tienen la enfermedad, deben ser procesadas en laboratorios y son recomendadas para el diagnóstico.
Las pruebas serológicas de detección de anticuerpos IgM/IgG están indicadas para identificar si la persona ha tenido contacto con el virus del COVID-19 y solo pueden ser usadas si cumplen las características de sensibilidad y especificidad indicadas en el lineamiento establecido por el Ministerio de Salud y Protección Social. Las pruebas disponibles a la fecha solo pueden ser utilizadas en personas con 11 o más días de síntomas.
Con el fin de optimizar la capacidad de detección y diagnóstico del COVID-19, y proteger al talento humano en salud, el Ministerio de Salud y Protección Social publicó los lineamientos para el uso de pruebas diagnósticas de SARS-CoV-2 (covid-19). Éstos establecen a quiénes, en qué circunstancias, qué tipo de pruebas se deben practicar, cuál es el procedimiento diagnóstico que se debe seguir, qué usos se le pueden dar a las pruebas, quién tiene la responsabilidad del diagnostico, quiénes están autorizados para comprarlas y cuáles son las posibles fuentes de financiación.
En términos generales, las pruebas se aplicarán según tres niveles:
1. Diagnóstico a personas con sospecha de COVID-19 en servicios de urgencias u hospitalización a quiénes indistintamente de su nivel de riesgo se les tomará muestra PCR.
2. Diagnóstico a personas en servicios ambulatorios o domiciliarios con sospecha de COVID-19:
-
- Personas sintomáticas mayores de 70 años o con factores de riesgo: se le aplicará PCR
- Personas asintomáticas que hayan sido contacto de un caso positivo: se considerará PCR al día séptimo del contacto.
- Personas con síntomas leves y sin factores de riesgo: se les aplicará la prueba rápida si tienen por lo menos 11 días desde el inicio de síntomas, de lo contrario se les debe aplicar PCR.
- Según el médico considere pertinente se realizará PCR.
3. Diagnóstico a trabajadores de la salud:
-
- Las muestras para los trabajadores de la salud son prioritarias y serán costeadas por las ARL.
- Todo trabajador de la salud que tuvo contacto con un caso probable o confirmado se le aplicará PCR al séptimo día luego del contacto.
- Cada 15 días o cada mes, según el riesgo, deben practicarse pruebas a los trabajadores de la salud que se encuentren en servicios de urgencias, hospitalización general con pabellones de pacientes con COVID-19, Unidades de Cuidado Intensivo adulto, pediátrica y neonatal y Unidades de cuidado intermedio adulto y pediátrica.
Todos aquellos casos presuntos de COVID-19 son registrados al SIVIGILA para el seguimiento y análisis de casos por parte de la Entidad Territorial y aseguradores (Ver gráfica 25).
Gráfica 25. Proceso de aplicación de pruebas y análisis de contactos de población consultante
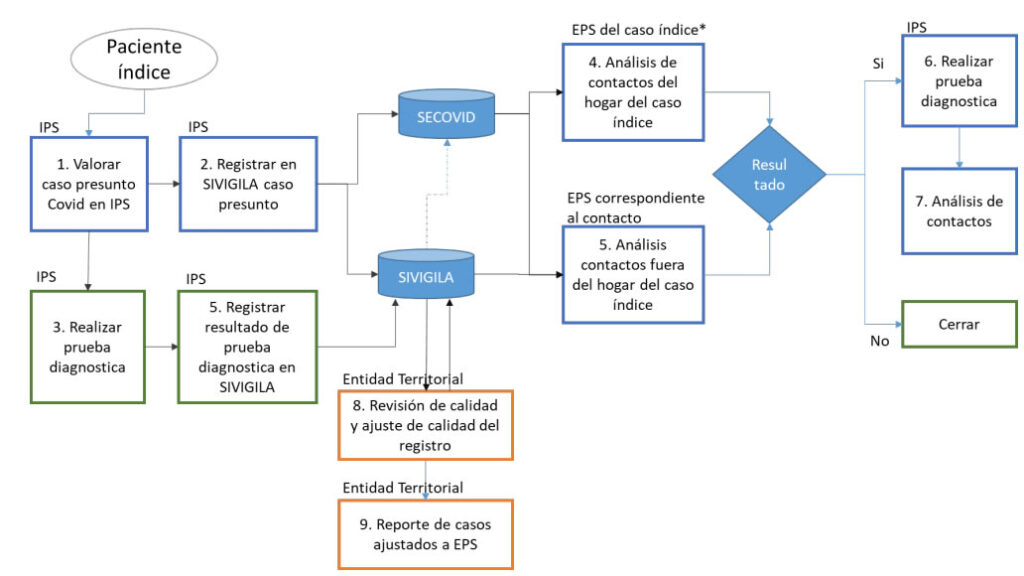
Proceso de aplicación de pruebas y análisis de contactos de población consultante
Adicionalmente, las pruebas (moleculares y serológicas) también serán usadas para realizar búsqueda activa en grupos poblacionales priorizados como estrategia de salud pública colectiva. En este caso y para las personas con síntomas, si éstos son de inicio reciente (igual o menor a 11 días) se deberá solicitar una prueba RT-PCR, de lo contrario se deberá realizar una prueba rápida serológica para establecer la posibilidad del diagnóstico.
Es importante resaltar el liderazgo de los departamentos en el fortalecimiento de los Laboratorios Departamentales de Salud Pública o adscripción de laboratorios externos, públicos o privados para lograr la capacidad diagnóstica en su territorio. En todo caso, los departamentos que no tengan la posibilidad de procesar sus muestras seguirán siendo apoyados por el Instituto Nacional de Salud.
4.2.2. Reorganización funcional de los prestadores de servicios de salud
Para adaptar la oferta a las condiciones que la pandemia supone es necesaria la reorganización funcional de los prestadores de servicios de salud con las siguientes acciones para cada una de las fases contempladas:
F1 Existente F2 Optimización F3 Ampliación F4 Crítica
| OBJETIVO | ACCION | RESPONSABLE | F1 | F2 | F3 | F4 |
| Prevenir transmisión cruzada en instituciones de salud | Aislamiento de circuitos de acceso y ambientes para la atención en salud de casos de personas en riesgo de infección y con infección por SARS-CoV-2 (COVID-19) (incluye salas de espera y consultorios). | EAPB Prestador | X | X | X | X |
| Procedimiento de solicitud de consulta o atenciones en salud o trámites administrativos mediante vía telefónica o mediante comunicación electrónica. | EAPB Prestador | X | X | X | X | |
| Definición o segmentación de puntos de atención (sedes) para la atención de paciente respiratorio ambulatorio / hospitalario. | Prestador | X | X | X | ||
| Restricción de acompañantes en los servicios de consulta externa, urgencias y salas de procedimientos. | Prestador | X | X | X | X | |
| Restricción total de acompañantes de paciente adulto a servicios de consulta externa y urgencias (se excluye realización de procedimientos). | Prestador | X | X | X | X | |
| Suspensión de servicio odontológico no urgente | EAPB DTS Prestador | X | X | X | X | |
| Restricción de visitas a servicios de internación | Prestador | X | X | X | X | |
| Reporte de caso sospechoso | Prestador | X | X | X | X | |
| Seguimiento telefónico, virtual o domiciliario por personal de salud o personal de apoyo entrenado. | EAPB Prestador | X | X | X | X | |
| Geo referenciación y adscripción de la población afiliada a Equipos Multidisciplinarios para la Salud (EMS) de la Red de Prestadores, para gestión del Plan Integral de Cuidado Primario (PICP) que incluye actividades en el domicilio, intervenciones básicas, y mecanismos de seguimiento del nivel de riesgo, vinculación de gestores comunitarios en salud, entre otros | EAPB Prestador | X | X | X | X | |
| Fortalecimiento de atenciones en salud por telemedicina y telesalud en el marco de la emergencia por la pandemia SARS-CoV-2 (COVID-19) | EAPB Prestador | X | X | X | X | |
| Atención domiciliaria para población en aislamiento preventivo. | EAPB Prestador | X | X | X | X | |
| Atención domiciliaria a pacientes con mayor riesgo de complicación (adultos mayores, inmunodeprimidos, patologías crónicas, entre otras) con la infección por SARS-CoV-2 (COVID-19). | EAPB Prestador |
X | X | X | X | |
| Implementación de suministro de medicamentos en el domicilio a población en aislamiento preventivo o paciente con infección leve por SARS-CoV-2 (COVID-19) | EAPB Prestador | X | X | X | ||
| Definición y delimitación de áreas para la atención de paciente respiratorio en aislamiento | Prestador | X | X | X | ||
| Proteger grupos de mayor riesgo | Programación de visitas y actividades en el domicilio por parte de EMS y/o telemedicina, dependiendo del estado clínico del paciente. | Prestador | X | X | X | X |
| Organización de horarios especiales para adulto mayor y disminución de tiempo de estadía en la institución | Prestador | X | X | X | X | |
| Reporte de estado clínico del paciente con infección por SARS-CoV-2 (COVID-19) | Prestador | X | X | X | X | |
| Seguimiento / atención domiciliaria paciente con diagnóstico leve por SARS-CoV-2 (COVID-19) | EAPB Prestador | X | X | X | X | |
| Garantizar condiciones de bioseguridad y EPP para todo el Talento Humano en Salud | Verificación de planes y condiciones de bioseguridad Disponibilidad permanente de EPP | EAPB Prestador | X | X | X | X |
| Garantizar insumos suministros y medicamentos y demás elementos necesarios para la atención de pacientes | Conciliación con proveedores para entrega de suministros y mecanismos para solventar cartera, solicitud extraordinaria de suministros y organización de entregas. | Prestador | X | X | X | X |
| Concertación con proveedores de alimentos posibles incrementos de suministro de dietas para pacientes. | Prestador | X | X | X | X | |
| Asegurar suministro de elementos de bioseguridad al talento humano en salud de acuerdo con el riesgo del mismo en la atención de pacientes con infección por SARS-CoV-2 (COVID-19) | Prestador ARL | X | X | X | X | |
| Redireccionar uso de Capacidad instalada a Pacientes con infección por SARS- CoV-2 (COVID-19) | Restricción de cirugía ambulatoria y procedimientos no urgentes. | EAPB Prestador | X | X | X | |
| Restricción de consulta externa en actividades de P Y P y otros servicios ambulatorios de acuerdo con el perfil de salud y riesgo de la población | EAPB Prestador | X | X | X | ||
| Definición de puntos de atención con destinación específica para atención de paciente sintomático respiratorio o con infección por SARS-CoV-2s (COVID-19) | EAPB Prestador | X | X | X | ||
| Liberación de camas de servicios existentes para los pacientes con infección por SARS-CoV-2 (COVID-19) | Prestador | X | X | X | ||
| Reconversión de capacidad instalada para ampliar capacidad de camas de cuidado intensivo y de cuidado intermedio. | Prestador | X | X | X | ||
| Expansión de capacidad instalada para mitigar saturación de la capacidad Disponible | Utilización de infraestructuras de salud que no estén prestando servicios de salud o de infraestructuras no dedicadas a salud para hospitalización de pacientes con infección por SARS-CoV-2 (COVID-19). | DTS EAPB Prestador | X | X | ||
| Garantizar disponibilidad de recurso humano para la atención | Organización y despliegue de los Equipos de salud durante la atención de la pandemia: | Prestador | X | X | X | X |
| Capacitación del Talento Humano en Salud | Prestador | X | X | X | X | |
| Planeación y reprogramación de vacaciones | Prestador | X | X | X | X | |
| Aplazamiento del disfrute de descanso compensatorio | Prestador | X | X | |||
| Plan de expansión y reasignación del Talento Humano en Salud para la atención de la pandemia | Prestador | X | X | X | X |
4.2.3. Ampliación de los servicios hospitalarios
De acuerdo con el comportamiento observado, las camas que tendrán mayor demanda serán las correspondientes a hospitalización de adultos, cuidado intermedio de adultos y cuidado intensivo de adultos. Teniendo en cuenta esto, la proyección de la capacidad de expansión requerida para atender la pandemia se realizó con base en el escenario de un Ro efectivo de 1.2, presentado anteriormente en la modelación bajo la estrategia de aislamiento obligatorio. Bajo este escenario, se demandará un máximo de 17.854 camas para hospitalización adultos habilitadas, 8.927 camas de hospitalización para cuidados intermedios y 8.927 camas de cuidado intensivo para adultos, proyectadas a requerirse, estas últimas el 4 de agosto de 2020.
No obstante, con el fin de contar con un margen de suficiencia en este número de camas, se estimó un 11% de camas adicionales para los tres tipos de hospitalización. Así las cosas, se requerirían entonces 20.000 camas de hospitalización general, 10.000 camas para hospitalización en unidades de cuidados intermedios y 10.000 camas para hospitalización en unidades de cuidados intensivos.
La disponibilidad de camas, a 17 de Abril de 2020, según lo determinado en el Registro Especial de Prestadores de Servicios de Salud – REPS, son 41.774 camas de hospitalización para adultos habilitadas, 3.305 camas de hospitalización para cuidados intermedios y 5.462 camas de Cuidado intensivo para adultos.
Con la mencionada oferta y estimando una liberación de la capacidad instalada para la atención de personas con sintomatología respiratoria generada por la infección por el COVID – 19 en los servicios antes mencionados del 50%, se determina el plan de expansión de la capacidad instalada hospitalaria para el COVID-19.
Dicho esto, la oferta de servicios de salud par COVID-19 se ampliará de la siguiente forma:
| FASE | DESCRIPCIÓN |
|---|---|
| I. Ampliación de la capacidad instalada | Utilización exclusiva del 50% para la atención de casos de SARS-CoV-2 (COVID-19), equivalentes a:
Adicional a las 2.731 camas de UCI se habilitarán 558 camas por la adquisición de ventiladores que han realizado las diferentes direcciones territoriales de salud y algunas donaciones recibidas. Esto, para un total de camas UCI de 3.289. |
| II. Optimización de capacidad instalada | Corresponde a la ampliación en área o ambientes no destinadas al servicio de hospitalización y a ambientes de aislamiento (auditorios, salones de conferencia o zonas de expansión).
Incremento de la capacidad instalada:
|
| III. Extensión de la capacidad instalada | Expansión de la capacidad instalada con: infraestructura de salud que en este momento se encuentra fuera de funcionamiento (hoteles, pabellones, auditorios, coliseos, colegios, universidades, etc) e infraestructura de tipo modular y fácil montaje
Incremento de la capacidad instalada:
|
| IV. Extensión crítica | Expansión de la capacidad instalada mediante hospitales de campaña
Incremento de la capacidad instalada total a:
|
Se advierte que el nivel de adquisición de ventiladores respiratorios responde a la modelación adelantada al 11 de mayo de 2020, pero también estará sujeta a la evolución de la epidemia de acuerdo con la evidencia diaria en cuanto a magnitud, virulencia, mortalidad de la misma, y de la necesidad de uso de servicios de salud y de medidas preventivas, que permita evaluar la pertinencia de adquirir un mayor número.
En resumen, la estrategia de expansión de la capacidad instalada hospitalaria busca ampliar la disponibilidad de camas de Unidades de Cuidado Intermedio y de Unidades de Cuidado Intensivo en un 505% y un 266%, respectivamente de manera escalonada a través de cuatro fases:
Gráfica 26. Expansión de la capacidad instalada camas de cuidado intermedio y cuidado intensivo

Expansión de la capacidad instalada camas de cuidado intermedio y cuidado intensivo
Ahora bien, para el plan de expansión de la capacidad instalada hospitalaria de las Direcciones territoriales de salud (Ver Anexo 1 y 2), se tuvieron en cuenta los siguientes criterios:
- Se parte de la presunción de que el 80% de la población de la población susceptible es asintomática y de éstos el 80% requerirán de atención en casa con las medidas de aislamiento y los medicamentos necesarios para la atención de su sintomatología, así como el seguimiento estricto de su evolución por canales virtuales o telefónicos. El restante 20% de las personas que presenten sintomatología requerirán una atención con internación en un prestador de servicios de salud.
- Del total de los pacientes que requerirán atención hospitalaria, el 10% requerirán una hospitalización en camas generales destinadas a adultos (la necesidad en hospitalización pediátrica no se espera que tenga un aumento significativo). El 10% restante se estima que tendrá enfermedad respiratoria severa que requerirá hospitalización en cuidado intermedio (5%) o en cuidado intensivo (5%).
- Para las necesidades de internación por paciente se define un estándar de 10 días para hospitalización general, en cuidados intermedios y en intensivos.
- Si la población mayor de 60 años en el territorio es mayor al promedio nacional, se incrementa la necesidad de camas de UCI en un 10%; si por el contrario es menor, se disminuye la necesidad en un 10%.
- Si la tasa de UCI por 1.000 habitantes en el territorio es menor al promedio nacional se incrementa la necesidad en un 10%; si por el contrario es mayor, se reduce la necesidad en un 10%
- Si corresponde a departamentos de frontera, se realiza un incremento en la necesidad en un 10%.
- Para los departamentos que actuán como sitios de recepción de pacientes de otras entidades territoriales se aumenta la necesidad en un 5%; si por el contrario es menor, se disminuye en un 5%.
- Si existe un número de casos confirmados en un departamento superior al promedio nacional se incrementa la necesidad en un 5%, de lo contrario la disminuye en un 5%
- En aquellos departamentos donde la proporción de casos confirmados de COVID-19 hospitalizados en unidades de cuidados intensivos es superior al promedio nacional se incrementa la necesidad en un 5%; si por el contrario es menor al promedio nacional, se disminuye la necesidad en un 5%.
4.2.4. Expansión y reasignación del talento humano en salud:
Frente al total de camas a expandir proyectadas en cada una de las fases de prestación de servicios de salud durante las etapas de contención y mitigación de la pandemia, se presenta a continuación el THS de perfiles seleccionados que se requiere a nivel nacional en servicios priorizados para atender la emergencia causada por COVID-19 (UCI, Cuidados Intermedios y Hospitalización de menor complejidad), así como las brechas existentes de acuerdo a la oferta actual:
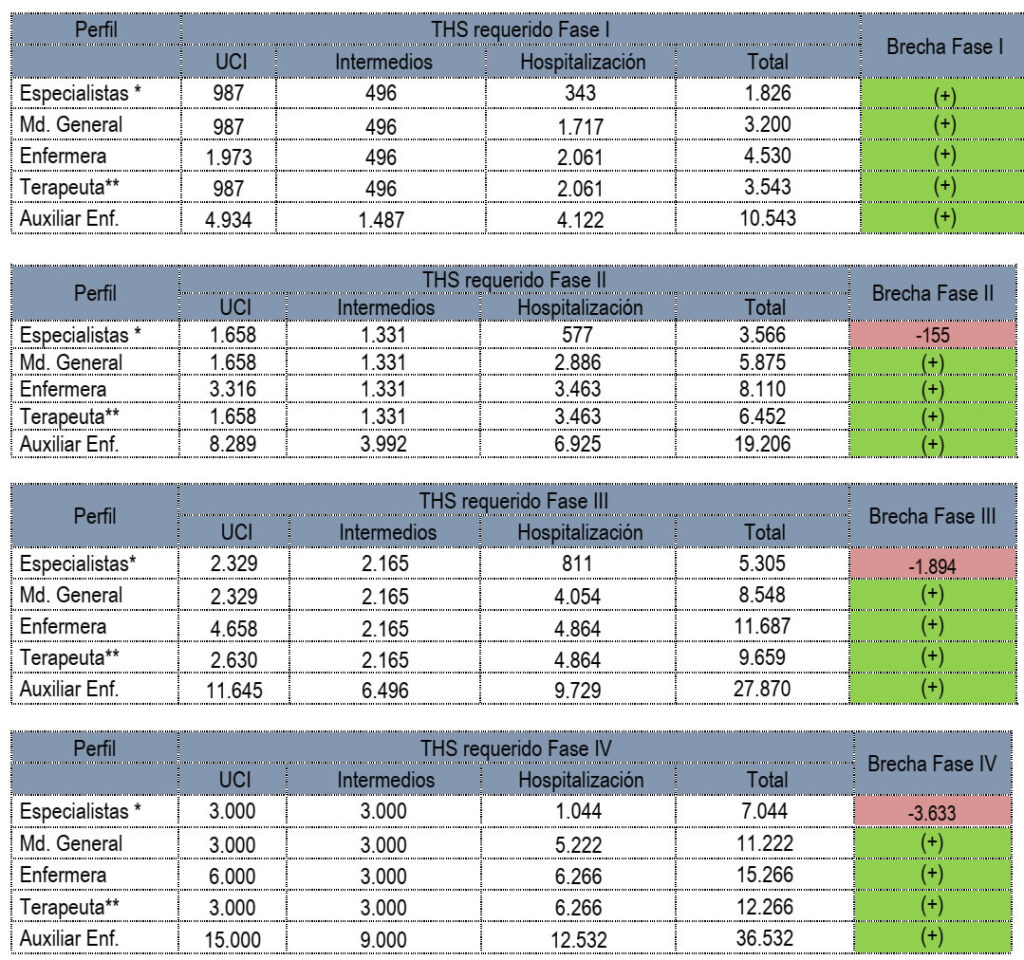
Talento humano en salud en Colombia. 2020.
* Especialistas en Cuidados Intensivos, Medicina Interna, Anestesiología y Cirugía General
** Terapistas respiratorias y fisioterapeutas
Las estimaciones de THS de perfiles seleccionados para atender la emergencia en servicios priorizados y desagregadas por departamento se presentan en el Anexo 3.
Para las anteriores estimaciones se tuvieron en cuenta los siguientes supuestos y criterios:
- Perfiles principales de THS para los 3 servicios priorizados: Médicos Especialistas, Médicos Generales, Enfermeros (as), Terapeutas y Auxiliares de Enfermería.
- Se estimó una disponibilidad del 50% del total nacional de dichos perfiles de THS para atender servicios priorizados para la emergencia, en consideración a que el otro 50% estará atendiendo pacientes con otros problemas de salud.
- El total disponible de THS de los perfiles seleccionados se ajustó deduciendo una proporción de personas por cuenta de aislamientos e incapacidades ocasionadas por contagio con COVID-19, de acuerdo a la distribución de contagios en los diferentes perfiles del personal de salud, actualmente registrado en el país, y concentrando dicha disminución de THS en los próximos 4 meses, en los que se prevé ocurrirá el pico de la pandemia en el país y por consiguiente la mayor ocurrencia de infecciones en el THS. Adicionalmente se estimó que del THS contagiado por perfil, 4% requerirían internación en UCI o Cuidados Intermedios con un promedio de incapacidad de 45 días, 6% requerirían internación en Hospitalización de menor complejidad con un promedio de incapacidad de 30 días, y 90% requerirían aislamiento o manejo en casa por un promedio de 15 días. Estos estimativos se podrán actualizar conforme a las variaciones en las tasas locales de contagio del THS por perfiles ocupacionales/profesionales en el país.
- Se tuvo en cuenta la necesidad de cubrir 3 turnos en 24 horas en cada uno de los servicios priorizados.
- Se estimó una relación estándar “tipo de perfil requerido por número de camas” para cada uno de los 3 servicios priorizados.
- El total del THS de perfiles principales requerido en cada fase de expansión de servicios de salud, es el producto de la sumatoria del THS requerido por cada servicio.
- La brecha de THS de perfiles principales se determina como producto de la diferencia entre la oferta disponible y el número total requerido.
Con base en las estimaciones realizadas, se proyecta una insuficiencia a nivel nacional, en particular de médicos especialistas (Internistas e Intensivistas) a partir de la fase II. Estas proyecciones registran variaciones de acuerdo a las entidades territoriales y según la disponibilidad de THS y expansión de oferta de servicios proyectada en cada territorio, pudiéndose presentar o acentuar las brechas en menor o mayor magnitud a lo largo de las diferentes fases de la expansión de los servicios de salud, e incluso incluir otros perfiles (ej. Terapeutas). La evaluación de estas brechas por parte de las Secretarias de Salud a nivel departamental y distrital, en conjunto con las EAPB y prestadores de servicios de salud, determina la necesidad de ajustar los planes de acción y de contingencia de cada territorio, con el fin de implementar estrategias para propender por el cierre de las mismas, considerando en el análisis las variables relacionadas con la suficiencia y capacidad instalada de la red de prestadores de servicios de salud, la tendencia en la presentación de nuevos casos sospechosos y confirmados de infección por COVID-19, la suficiencia de talento humano en salud en el territorio y el requerimiento de suministro de Elementos de Protección Personal para asegurar las medidas de bioseguridad apropiadas para el personal de salud.
En este sentido, y previendo el escenario de insuficiencia de disponibilidad de algunos perfiles de talento humano en salud requeridos para atender la emergencia causada por COVID-19 en diferentes territorios del país, se orienta la implementación de estrategias y acciones por parte de los diferentes actores del Sistema de Salud, tales como:
1. Definición de diversas líneas de respuesta en servicios priorizados para la atención de la pandemia (Cuidados Intensivos, Cuidados Intermedios, Hospitalización de menor complejidad y Urgencias).
2. Reasignación y reubicación de médicos especialistas de perfiles afines a los servicios priorizados para la atención de la pandemia, complementando sus competencias a través de acciones de formación continua.
3. Reubicación de THS que actualmente se está desempeñando en servicios o roles no críticos, con el fin de reforzar la atención de pacientes COVID-19 o con sospecha de la infección, así como para atender otras necesidades prioritarias de salud de la población.
4. Apoyo de Médicos Residentes en coordinación con las Universidades y los propios residentes, en el marco de los planes de estudio y prácticas formativas correspondientes.
5. Generación de esquemas flexibles de prestación de servicios, a través de Equipos de salud integrado por diferentes perfiles de THS, bajo la supervisión de Especialistas con mayor idoneidad, para algunos servicios priorizados para la atención de la emergencia, en el marco de la normatividad y procedimientos vigentes para la prestación de servicios de salud y dentro del contexto de la actual emergencia causada por COVID-19. Para tal efecto se podrá hacer uso de la telemedicina y la telesalud, de acuerdo a lo regulado en la materia.
6. Graduación temprana de profesionales de último periodo académico de programas de educación superior y de educación para el trabajo del área de la salud, en el marco de la autonomía universitaria, con el fin de incrementar la disponibilidad de THS.
7. Asignación de plazas adicionales de Servicio Social Obligatorio para graduados de programas de Medicina, Enfermería y Bacteriología, con el fin de reforzar la atención en salud en los diferentes territorios durante la emergencia sanitaria originada por COVID-19, de acuerdo a los procedimientos disponibles y aquellos que establezca el Ministerio de Salud y Protección Social.
8. Convocar al THS de la reserva militar para reforzar la prestación de servicios de salud.
9. Convocar a THS pensionado con el fin de apoyar servicios y actividades de salud en donde no estén expuestos o haya bajo riesgo de contagio, permitiendo que THS de menor edad y sin preexistencias pueda ser reubicado en servicios de atención a pacientes con sospecha o confirmación de infección por COVID19.
10. Convalidación de títulos de educación superior y autorización temporal del ejercicio a Personal de salud titulado o proveniente del exterior, de acuerdo a lo dispuesto en la normatividad y procedimientos vigentes para tal efecto.
11. Intensificación de acciones de formación continua para el THS, y en particular para perfiles prioritarios para atender la emergencia. En apoyo a esta estrategia el Ministerio de Salud a dispuesto recursos educativos gratuitos de diversos oferentes en el siguiente enlace:
https://www.minsalud.gov.co/salud/publica/PET/Paginas/Enlaces-de-Interes.aspx
Las anteriores estrategias y acciones se despliegan en un plan progresivo de expansión y reasignación del talento humano en salud para incrementar la disponibilidad del mismo y así suplir la demanda incremental en servicios priorizados para atender la emergencia durante las diferentes fases. El plan contiene cuatro etapas, equipos y varias líneas de respuesta, que definen los perfiles de THS requeridos en los servicios priorizados de atención, así como la progresividad de llamado de THS adicional cuando se requiera reforzar dichos servicios, en coordinación con el personal de salud correspondiente, prestadores de servicios de salud, EAPB, entidades territoriales de salud y el Ministerio de Salud y Protección Social, según corresponda. El plan se presenta a continuación:
| FASE | PLAN DE EXPANSIÓN Y REASIGNACIÓN DEL THS |
|---|---|
| I. | ETAPA 1
|
| II. | ETAPA 2:
|
| III. | ETAPA 3
Adicionalmente, los siguientes perfiles podrán ser convocados de manera progresiva:
|
| IV. | ETAPA 4
Adicionalmente, los siguientes perfiles podrán ser convocados de manera progresiva:
|
Estimación de necesidades de Elementos de Protección Personal
Con base en la información de casos día en UCI estimados por el INS entre el 26 de abril de 2020 y el 01 de marzo de 2021 se calcula el total de elementos de protección personal requeridos para los servicios de hospitalización, Cuidado Intermedio y UCI con los siguientes parámetros.
1. Se calcula un total de tres turnos al día para la cobertura de los servicios
2. Se realiza el cálculo para cuatro perfiles básicos, ajustado con los siguientes parámetros:
-
- En Cuidado Intermedio e intensivo: 1 médico y un terapeuta por cada 10 camas, 2 enfermeras por cada 10 camas y 1 auxiliar de enfermería por cada 2 camas
- En hospitalización general: 1 médico y un terapeuta por cada 20 camas, un enfermero por cada 20 camas y un auxiliar de enfermería por cada 5 camas.
3. Se define el número de elementos a entregar por turno según los parámetros de recambio establecidos en los lineamientos de bioseguridad.
4. Para hospitalización se estima con el comportamiento observado en Colombia a Abril 19 de dos pacientes por cada paciente de UCI
5. Para Cuidado Intermedio se estima una cama de cuidado intermedio por cada cama de cuidado intensivo.
6. Se amplió la estimación total en un 15% adicional.
Las estimaciones se realizan para dos escenarios:
1. Un Ro estimado de 1,2 y 80% de pacientes asintomáticos
2. Un Ro de 1,28 y cuarentena de 20 de junio a 20 de julio y 80% de pacientes asintomáticos
El resultado para cada escenario se resume en la siguiente tabla:
| Gorros | Tapabocas (normal) | Tapabocas(N95) | Bata | Polainas | estériles Guantes | Guantes no estériles | Guantes Vinilo | |
|---|---|---|---|---|---|---|---|---|
| Ro 1 | 9.305.461 | 18.610.922 | 18.610.922 | 9.305.461 | 9.305.461 | 55.832.765 | 139.581.911 | 18.610.922 |
| Ro 1,28 | 11.288.417 | 22.576.835 | 22.576.835 | 11.288.417 | 11.288.417 | 67.730.504 | 169.326.259 | 22.576.835 |
Es importante prever que esta es la necesidad estimada para la atención de la demanda esperada únicamente de pacientes Covid 19 en los servicios priorizados.
Como se indicó previamente, es importante precisar que son los Prestadores de Servicios de Salud quienes deben garantizar el suministro de los elementos de protección personal – EPP apropiados para todo el THS que se encuentra en proceso de formación y en ejercicio de su profesión, con la participación de las ARL (Art. 5 Decreto 488 y Art. 3 Decreto 500). No obstante, el Gobierno Nacional concurrió con recursos extraordinarios por valor de $5.999 millones para la adquisición de EPP para el THS de las Empresas Sociales del Estado.
Es de anotar que el monto de recursos extraordinarios y el volumen de las adquisiciones pueden cambiar dependiendo del desarrollo mismo de la epidemia, es decir, del escenario de casos conforme a la evidencia que diariamente se produce a nivel nacional y mundial respecto de la magnitud de la epidemia, la virulencia, la mortalidad y la necesidad de uso de servicios de salud y de las medidas preventivas que se recomiende usar en el país.
Estimación de necesidades de pruebas diagnósticas para el THS en el ámbito hospitalario
La estimación a continuación supone que:
- Se realiza prueba diagnóstica al THS cada 15 días
- Los pabellones COVID-19 solo operan en donde existe medicina interna habilitada y supone un porcentaje móvil de camas para IPS con más de 10 camas
- Los requerimientos para UCI y Cuidado Intermedio se estimaron de acuerdo con el promedio de personal requerido de los estándares.
El resultado del número de pruebas diagnósticas requeridas trimestralmente para el THS en el ámbito hospitalario se presenta en la tabla a continuación:
| UCI Adultos | 137.079 |
| UCI pediatría | 23.609 |
| UCI Neonetal | 41.888 |
| Cuidados intermedio adultos | 51.872 |
| Cuidados intermedio neonatal y pediatrico | 49.472 |
| Urgencias | 129.402 |
| Subtotal | 433.425 |
| Pabellones de camas a paciente no critico | 244.816 |
| Personal administrativo (3%) | 13.000 |
| Personal aseo (5%) | 21.666 |
| Total | 712.807 |
<strong<4.2.5. Estrategias de financiamiento de atenciones en salud
Con el fin de garantizar una atención completa, integral y oportuna, y dada la necesidad inminente que tiene el Sistema de Salud de adaptarse en un lapso de tiempo muy corto para responder a la pandemia COVID-19, se han definido tres estrategias para irrigar recursos a los diferentes actores, especialmente a las Instituciones Prestadoras de Salud (IPS) y al Talento Humano en Salud (THS):
Flujo de recursos corrientes
- Se autorizó el manejo integrado de los recursos de la UPC y presupuestos máximos para que las EPS financien integralmente los servicios médicos, insumos y suministros que requieran sus afiliados por enfermedades comunes y de alto costo, así como aquellas derivadas de la atención de la pandemia (Resolución 535 de 2020)
- Con el fin de compensar el costo en el que están incurriendo los prestadores de servicios al reducir su operación como consecuencia del aislamiento social, la suspensión de procedimientos y servicios no prioritarios, y la disminución en camas que se viene realizando para ampliar la disponibilidad para atender la emergencia, se definieron los lineamientos para garantizar la atención en salud y el flujo de recursos a los diferentes actores del Sistema General de Seguridad Social en Salud (SGSSS) durante la emergencia sanitaria por COVID-19 (Resolución 731 de 2020). En este acto administrativo se plantea que las EPS deben garantizar el flujo de los recursos de los acuerdos de voluntades con las IPS en los que se hayan pactado pagos fijos y acordar un anticipo de mínimo el 20% de la facturación promedio de los seis meses anteriores a la pandemia para aquellos casos en los cuales se haya pactado un pago variable entre la EPS y la IPS.
Saneamiento de deudas
- Deudas EPS- IPS: Con el fin de disminuir la cartera que se presenta en el sistema por parte de las EPS y dar liquidez a las IPS
- Se autorizará el uso de las inversiones que respaldad las reservas técnicas para saldar los pasivos registrados en dichas reservas y así disminuir las cuentas por pagar de las EPS con las IPS (Decreto 600 de 2020). Los recursos registrados en los estados financieros en depósitos a la vista ascienden a $1.6 billones. Cada EPS deberá hacer el análisis correspondiente e informar a la Superintendencia Nacional de Salud la utilización de estos recursos a más tardar 20 días calendario después de la expedición del decreto.
- Se autorizó a ADRES a efectuar una compra de cartera, mediante la cual le pagará directamente a las IPS sobre la cartera conciliada con las EPS (Decreto Ley 538 de 2020, Resolución 619 de 2020). La operación de compra de cartera ascendió a $407 mil millones, recursos que se giraron directamente a los prestadores el día 4 de mayo. La amortización de la deuda se hará mediante descuentos directos a las EPS, del resultado del acuerdo de punto final en el caso de las EPS del régimen contributivo y de los recursos que se reconozcan en la liquidación mensual de afiliados en el caso de las EPS del régimen subsidiado.
- La línea de redescuento con tasa compensada de Findeter se amplió para las IPS. Con esta línea podrán acceder a $256.753 millones (Resolución 609 de 2020).
- Deuda ADRES y Entes Territoriales – EPS
- El Confis autorizó una apropiación de hasta $2,17 billones para Acuerdos de pago de servicios y tecnologías no financiados con cargo a la UPC prestados hasta diciembre 31 de 2019 (art. 245 de la Ley 1955 de 2019)
- Acuerdo de punto final:
- Para el régimen contributivo se simplificaron los requisitos para el reconocimiento de los servicios y tecnologías no financiados con cargo a la UPC anteriores a diciembre de 2018 (decreto 521 de 2020). Dicho reconocimiento se estima entre $4,7 y $5.2 billones, para lo cual las EPS radicarán la facturación con sus soportes desde mayo (Resolución 618). Los giros se estiman inicien en junio. Adicionalmente, se facultó a ADRES para contratar mediante la declaratoria de urgencia manifiesta los servicios de auditoría que se requieren para resolver los problemas de flujo que se encuentran relacionados con el rezago de los recobros y las reclamaciones pendientes por auditar, (artículo 7 del Decreto 440), así como los del saneamiento previsto por el artículo 237 de la Ley 1955 de 2019. Si bien los requisitos esenciales de las cuentas son revisados en el proceso de auditoría integral, para reconocer la deuda y hacer los contratos de transacción se espera tener una fase inicial automática que acelere el proceso.
- Para el régimen Subsidiado se amplió el plazo al 2021 para la cofinanciación de deudas que las entidades territoriales tienen con las EPS, (art. 238 de la Ley 1955 de 2020).
Recursos Fondo de Mitigación y Emergencia (FOME) y otros
- Se determinó que los saldos de las cuentas maestras de salud pública colectiva y del régimen subsidiado existentes a 31 de diciembre de 2019, podrán ser utilizados en la ejecución de las acciones necesarias para la atención y contención de los efectos del Covid-19. Para esto incluyen los recursos no ejecutados del Sistema General de participaciones como de Transferencias Nacionales. Asimismo, se autorizó el uso de excedentes de cuentas maestras del régimen subsidiado, de las que existe una disponibilidad de $521 mil millones (Decreto 538 de 2020)
- Para financiar i) las atenciones individuales en salud; ii) las incapacidades de los cotizantes y iii) la oferta de camas de cuidado intensivo se estimó y dispuso una inyección de $6,7 billones de la línea de salud para la mitigación de la emergencia (Decreto 444 marzo 2020). Entre las medidas a financiar o financiadas se encuentran:
- Una compensación económica temporal de aislamiento, por 7 días de acuerdo con el salario mínimo legal diario vigente, por una sola vez y por grupo familiar, para afiliados al régimen subsidiado con el objeto de incentivar un aislamiento preventivo por parte de las personas que pertenecen a este régimen.
- El reconocimiento de incapacidades por COVID19 mediante reembolso del valor de las mismas a las EPS.
- Se definió el conjunto de los posibles servicios y tecnologías en salud que requieren los pacientes con Coronavirus COVID-19 y los respectivos valores máximos de reconocimiento y pago; los cuales serán pagados por la ADRES, directamente a las IPS que conformen la red de prestadores para la atención de COVID 19 de las diferentes EPS. Los pagos se harán mediante anticipos u otros mecanismos que permitan el flujo a los prestadores, y estos pagos que serán legalizados una vez las EPS realicen las respectivas auditorías a la facturación. Esta fuente se reconocerá en el momento en el cual, de conformidad con los modelamientos del Ministerio de Salud, las frecuencias de los servicios contemplados en las canastas se aumenten y no puedan ser financiados con la UPC y los presupuestos máximos.
- Reconocimiento económico temporal, por una sola vez, para el talento humano de salud que preste servicios durante la pandemia a pacientes con COVID-19. Corresponde a un porcentaje del IBC promedio por perfil profesional, el cual será determinado por el Ministerio.
- Se realizará una compra centralizada de pruebas diagnósticas que permitan realizar tamizaje en grupos o conglomerados de población vulnerable o en riesgo.
- La compra de ventiladores, monitores, camas hospitalarias, bombas de infusión y unidades portátiles de rayos X.
- El fortalecimiento de los laboratorios de las entidades territoriales para análisis de muestras y el diagnóstico oportuno de los casos de COVID-19.
- El fortalecimiento de las redes de vigilancia epidemiológica a nivel nacional y de la ampliación de la capacidad del Instituto Nacional de Salud.
- El fortalecimiento institucional del Ministerio de Salud y Protección Social.
Se precisa que el monto de recursos destinados al fortalecimiento de la red de laboratorios de salud pública, el sistema de vigilancia epidemiológica, la operación del Ministerio de Salud y Protección Social, en particular, y el SGSSS, en general, la magnitud de las adquisiciones de pruebas diagnósticas, insumos, equipos y dispositivos médicos, entre otros, necesarios para la ampliación de servicios de salud antes anotadas, dependerá del comportamiento de la epidemia, pues dada la situación cambiante, las estimaciones pueden variar, según el número de casos de personas infectadas, de pacientes hospitalizados, de requerimientos del talento humano en salud, y de las modelaciones que se realicen conforme a dichos escenarios.
4.3. CoronApp
Con el fin de facilitar la atención de la población más afectada, hacer más eficiente el uso de pruebas, romper potenciales cadenas de infección y mantener informados a las personas, se diseñó la aplicación: CoronApp.
Esta plataforma tecnológica incluye el reporte de estado de salud, la georreferenciación de la información, el emparejamiento a través de bluetooth y la generación de mapas de calor y georeferenciados que ayudan a identificar patrones y desarrollar estrategias articuladas y enfocadas para las diferentes etapas de la pandemia.
CONCLUSIONES
1. Los propósitos de la estrategia del sector salud para enfrentar la pandemia por el COVID-19 son reducir el impacto de la mortalidad, en especial, la población de vulnerabilidad crítica: adultos mayores de 70 años y personas con comorbilidades, modular su impacto en los servicios de salud y modular los impactos sociales y de salud derivados de las medidas de contención y mitigación de la epidemia.
2. La estrategia del sector salud para enfrentar la pandemia por el COVID-19 se fundamenta en la participación del Estado, la sociedad civil y el sector privado y se concentra en generar oportunidades para que las entidades que integran el sector, entidades nacionales y territoriales, entidades administradoras de planes de beneficios, prestadores de servicios de salud y las personas y sus hogares, entre otros, aumenten su capacidad para manejar los riesgos del contagio y de la enfermedad.
3. Las intervenciones públicas de la estrategia se encuentran orientadas a la contención de la demanda de los servicios de salud y la respuesta específica de los servicios de salud, para lo cual prevé una intervención articulada de las medidas públicas y las medidas propias del aseguramiento en salud y del trabajo, así como la inyección de recursos adicionales.
4. El conjunto de intervenciones públicas para la contención de la demanda pasa por la detección y disminución de casos a través de estrategias educativas de promoción de la salud: lavado de manos frecuente, uso adecuado del tapabocas, recomendaciones de distanciamiento físico y medidas de cuidado ante ciertos síntomas, la minimización de la transmisión local a través de prohibición de eventos de más de 50 personas o la clausura temporal de establecimientos de ocio y entretenimiento y, la protección de los grupos de riesgo, en especial, adultos mayores de 70 años y del talento humano en salud, hasta la adopción de medidas del aislamiento preventivo obligatorio y cuando se logre el promedio de personas que un infectado puede contagiar la enfermedad (Ro <= 1.2), el aislamiento obligatorio inteligente para reanudar de manera paulatina la vida social y económica.
5. Las intervenciones de respuesta de los servicios de salud tienen como propósito adecuar la oferta institucional y su capacidad de respuesta, comprenden cuatro fases: i) aplicación de pruebas diagnósticas, ii) reorganización funcional de los prestadores de servicios de salud, iii) ampliación de los servicios hospitalarios y iv) organización y expansión del talento humano en salud.
6. Para el cubrimiento de las atenciones en salud se prevén estrategias específicas de financiamiento mediante el flujo de recursos corrientes del Sistema, tales como, giro de la UPC y presupuestos máximos, saneamiento de deudas, compra de cartera, acuerdos de pago para el pago de los servicios no financiados con cargo a la UPC; y la disposición de recursos adicionales para financiar i) atenciones individuales en salud, ii) incapacidades de los cotizantes, iii) compensación económica temporal de aislamiento de afiliados al régimen subsidiado, iv) Reconocimiento económico temporal, por una sola vez, para el talento humano de salud que preste servicios a pacientes con COVID-19, y v) fortalecimiento de laboratorios de la red pública y de las acciones de vigilancia epidemiológica, entre otros.
BIBLIOGRAFÍA
Angelo, C. (18 de Marzo de 2020). The Conversation. Obtenido de How coronavirus measures have worked around the world: https://theconversation.com/how-coronavirus-measures-haveworked-around-the-world-133933
AJ impact. (2020). IMF: COVID-19 may trigger global recession in 2020. Recuperado el 9 de abril de 2020, de https://www.aljazeera.com/ajimpact/imf-covid-19-global-recession-2020-200323231228113.html
Bayham, J., & Fenichel, E. P. (2020). Impact of school closures for COVID-19 on the US health-care workforce and net mortality: a modelling study. The Lancet Public Health. https://doi.org/10.1016/S2468-2667(20)30082-7
BBC News Europe. (2020). Coronavirus: Lombardy region announces stricter measures. Recuperado el 7 de abril de 2020, de https://www.bbc.co.uk/news/world-europe-51991972
BBC News Mundo. (2020). Coronavirus: Argentina ordena cuarentena total obligatoria por la epidemia. Recuperado el 7 de abril de 2020, de https://www.bbc.com/mundo/noticias-america-latina-51975331
Berger, D., Herkenhoff, K., & Mongey, S. (2020). An SEIR Infectious Disease Model with Testing and Conditional Quarantine. NBER Working Paper Series.
Brooks, S. K., Webster, R. K., Smith, L. E., Woodland, L., Wessely, S., Greenberg, N., & Rubin, G. J. (2020). The psychological impact of quarantine and how to reduce it: rapid review of the evidence. The Lancet, 395(10227), 912–920. https://doi.org/10.1016/S0140-6736(20)30460-8
Carbajosa, A. (2020). Alemania prolonga las medidas de aislamiento hasta por lo menos el 19 de abril. Recuperado el 7 de abril de 2020, de https://elpais.com/sociedad/2020-04-01/alemaniaprolonga-las-medidas-de-aislamiento-hasta-por-lo-menos-el-19-de-abril.html Centers for Disease Control and Prevention. (18 de Marzo de 2020). Severe Outcomes Among Patients with Coronavirus Disease 2019 (COVID-19) – United States. Obtenido de Morbidity and Mortality Weekly Report (MMWR): https://www.cdc.gov/mmwr/volumes/69/wr/mm6912e2.htm#suggestedcitation
Centers for disease control and prevention. (22 de Marzo de 2020). People who are at higher risk for severe illness. Obtenido de Coronavirus Disease 2019 (COVID-19): https://www.cdc.gov/coronavirus/2019-ncov/specific-groups/people-at-higher-risk.html
Continetti, M. (2020). The Social Costs of COVID-19. Recuperado el 9 de abril de 2020, de https://www.nationalreview.com/magazine/2020/04/20/the-social-costs-of-covid-19?/#slide-157
Dandekar, R., & Barbastathis, G. (2020). Quantifying the effect of quarantine control in Covid-19 infectious spread using machine learning. medRXiv.
Davies, G., & Diver, T. (2020). UK coronavirus lockdown: the new rules, and what they mean for daily life. Recuperado el 7 de abril de 2020, de https://www.telegraph.co.uk/news/2020/04/07/uklockdown-rules-coronavirus-government/
Eisenberg, J. (12 de Febrero de 2020). BBC. Obtenido de Coronavirus: qué es el factor R0 con el que se mide la intensidad de un brote como el coronavirus y su potencial pandémico: https://www.bbc.com/mundo/noticias-51469198
El comercio. (2020). Coronavirus en Ecuador: Un ABC de la cuarentena, restricciones, teletrabajo. Recuperado el 7 de abril de 2020, de https://www.elcomercio.com/actualidad/coronaviruscuarentena-ecuador-teletrabajo-salvoconductos.html
Eilersen, A., & Sneppen, K. (2020). Estimating cost-benefit of quarantine length for Covid-19 mitigation. medRXiv. Recuperado de https://www.medrxiv.org/content/10.1101/2020.04.09.20059790v1.full.pdf
European Center. (20 de Marzo de 2020). Situation update world wide. Obtenido de European center for disease prevention and control: https://www.ecdc.europa.eu/en/geographical-distribution-2019-ncov-cases
Ferguson, N. M., Laydon, D., Nedjati-Gilani, G., Imai, N., Ainslie, K., Baguelin, M., . . . et al. (2020). Impact of non-pharmaceutical interventions (NPIs) to reduce COVID- 19 mortality and healthcare demand. Imperial College COVID-19, 20.
Fineberg, H., Kim, J., & Shlain, J. (2020). The United States Needs a ‘Smart Quarantine’ to Stop the Virus Spread Within Families. Recuperado el 20 de abril de 2020, de https://www.nytimes.com/2020/04/07/opinion/coronavirus-smart-quarantine.html
Flaxman, S., Mishra, S., Gandy, A., Unwin, H., Coupland, H., Mellan, T., … Bhatt, S. (2020). Report 13: Estimating the number of infections and the impact of non-pharmaceutical interventions on COVID-19 in 11 European countries. https://doi.org/10.25561/77731
Gal, S., Aylin, W., & Andy, K. (18 de Marzo de 2020). One chart shows different countries’ current coronavirus death rates, based on the known number of cases and deaths. Obtenido de Business Insider: https://www.businessinsider.com/coronavirus-death-rate-by-countrycurrent-fatalities-compared-to-cases-2020-3 Gobierno de España. (2020). Estado de alarma. Medidas crisis sanitaria COVID-19.
Graham-Harrison, E., & Kuo, L. (2020). China’s coronavirus lockdown strategy: brutal but effective. Recuperado el 7 de abril de 2020, de https://www.theguardian.com/world/2020/mar/19/chinascoronavirus-lockdown-strategy-brutal-but-effective58
Hawryluck, L., Gold, W. L., Robinson, S., Pogorski, S., Galea, S., & Styra, R. (2004). SARS Control and Psychological Effects of Quarantine, Toronto, Canada. Emerging Infectious Diseases, 10(7), 1206–1212. https://doi.org/10.3201/eid1007.030703
Hopkins JU. (Marzo de 2020). Coronavirus COVID-19 Global Cases by Johns Hopkins CSSE.
Instituto Nacional de Salud. (22 de Abril de 2020). Modelo de transmisión de Coronavirus COVID-19. Escenarios para Colombia. Obtenido de https://issuu.com/inscomunicaciones/docs/modelo_covid-19_colombia_ins_v5
Jamieson-Lane, A., & Cytrnbaum, E. (2020). The Effectiveness of Targeted Quarantine for Minimising Impact of COVID-19. medRXiv. Recuperado de https://www.medrxiv.org/content/10.1101/2020.04.01.20049692v2.full.pdf
Jarvis, C., Van Zandvoort, K., Gimma, A., Prem, K., CMMID COVID-19 working Group, Klepac, P., … Edmunds, J. (2020). Quantifying the impact of physical distance measures on the transmission of COVID-19 in the UK. medRxiv. https://doi.org/10.1101/2020.03.31.20049023
Jaume, D., & Willen, A. (2018). Oh Mother: The Neglected Impact of School Disruptions. Norges Handelshoyskole, (December). https://doi.org/10.2139/ssrn.3309566
Jeong, H., Yim, H. W., Song, Y.-J., Ki, M., Min, J.-A., Cho, J., & Chae, J.-H. (2016). Mental health status of people isolated due to Middle East Respiratory Syndrome. Epidemiology and Health, 38, e2016048. https://doi.org/10.4178/epih.e2016048
Johns Hopkins Center for Health Secury. (19 de Marzo de 2020). COVID-19. Obtenido de Johns Hopkins Bloomberg School of Public Health: https://myemail.constantcontact.com/COVID-19-Updates—March-19.html?soid=1107826135286&aid=alghgrXKPkE
Kirby, J. (2020). “Each city is a ghost city”: Life in Italy under full coronavirus lockdown. Recuperado el 7 de abril de 2020, de https://www.vox.com/2020/3/18/21180483/italy-coronavirus-lockdownquarantine-lombardy
Lipsitch M, P. D. (2020). Defining the Epidemiology of Covid-19 — Studies Needed Marc. N Engl J Med., 1-3.
Lipsitch M, D. C. (2015). Potential biases in estimating absolute and relative case-fatality risks during outbreaks. PLoS Negl Trop Dis., 9(7):1–16.
Lustig, N. (2000). Crisis and the Poor: Socially Responsible Macroeconomics. Economía, Vol. 1 No. 1.
McKibbin, W., & Fernando, R. (2020). The Global Macroeconomic Impacts of COVID-19: Seven Scenarios. CAMA Working Paper, 19.59
Mizrahi, D. (2020). La controvertida estrategia holandesa contra el coronavirus: ¿enfoque inhumano o muerte digna? Recuperado el 7 de abril de 2020, de https://www.infobae.com/america/mundo/2020/04/04/la-controvertida-estrategia-holandesacontra-el-coronavirus-enfoque-inhumano-o-muerte-digna/
Organización Mundial de la Salud. (11 de Marzo de 2020). Coronavirus causante del síndrome respiratorio de Oriente Medio (MERS-CoV). Obtenido de Sitios web regionales: https://www.who.int/es/news-room/fact-sheets/detail/middle-east-respiratory-syndromecoronavirus-(mers-cov)
Oxford University . (Marzo de 2020). Our World in Data . Obtenido de Coronavirus Disease (COVID-19) – Statistics and Research: https://ourworldindata.org/coronavirus
Plataforma digital única del Estado Peruano. (2020). Estado de emergencia por coronavirus: Preguntas y respuestas. Recuperado el 7 de abril de 2020, de https://www.gob.pe/8784
Presidencia de la República de Colombia. (2020). Decreto 457 de 2020. Recuperado el 7 de abril de 2020, de https://id.presidencia.gov.co/Documents/200323-Decreto-457.pdf
Pueyo, T. (19 de Marzo de 2020). Coronavirus: The Hammer and the Dance. Obtenido de Medium: https://medium.com/@tomaspueyo/coronavirus-the-hammer-and-the-dance-be9337092b56
Sciorilli, S. (2020). Italy brings in stricter lockdown measures. Recuperado el 7 de abril de 2020, de https://www.politico.eu/article/italy-brings-in-stricter-lockdown-measures/ The Local. (2020). EXPLAINED: These are the rules of lockdown in France. Recuperado el 7 de abril de 2020, de https://www.thelocal.fr/20200324/explained-these-are-frances-new-coronavirusrules
Uribarri S, R. M. (2013). Las matemáticas de las epidemias: caso México 2009 y otros. Cienc Ergo Sum, 20(3):238–46.
Webster, R. K., Brooks, S. K., Smith, L. E., Woodland, L., Wessely, S., & Rubin, G. J. (2020). How to improve adherence with quarantine: Rapid review of the evidence. Public Health. https://doi.org/10.1016/j.puhe.2020.03.007
World Health Organization. (3 de Febrero de 2020). STRATEGIC PREPAREDNESS AND RESPONSE PLAN. Obtenido de 2019 Novel Coronavirus (2019-nCoV): https://www.who.int/docs/defaultsource/coronaviruse/srp-04022020.pdf
World Health Organization. (Febrero de 2020). Report of the WHO-China Joint Mission on Coronavirus Disease 2019 (COVID-19). Obtenido de https://www.who.int/docs/defaultsource/coronaviruse/who-china-joint-mission-on-covid-19-final-report.pdf60 Worldometer. (20 de Febrero de 2020). Obtenido de Coronavirus Symptoms (COVID-19): https://www.worldometers.info/coronavirus/coronavirus-symptoms/#mild (s.f.).
Zhang S, D. M. (2020). Estimation of the reproductive number of Novel Coronavirus (COVID-19) and the probable outbreak size on the Diamond Princess cruise ship: A data-driven analysis. Int J Infect Dis, 1-9
ANEXOS
Anexo 1. Plan de expansión de camas UCI COVID-19 por Entidad Territorial
| Depto | FASE 1 | FASE 2 | FASE 3 | FASE 4 | TOTAL CAMAS UCI |
|---|---|---|---|---|---|
| Antioquia | 423 | 297 | 297 | 297 | 1.312 |
| Atlántico | 311 | 121 | 121 | 121 | 673 |
| Bogotá, D.C. | 578 | 344 | 344 | 344 | 1.609 |
| Bolívar | 146 | 97 | 97 | 97 | 436 |
| Boyacá | 69 | 55 | 55 | 55 | 235 |
| Caldas | 82 | 45 | 45 | 45 | 218 |
| Caquetá | 10 | 18 | 18 | 18 | 65 |
| Cauca | 44 | 66 | 66 | 66 | 243 |
| Cesar | 110 | 58 | 58 | 58 | 283 |
| Córdoba | 237 | 81 | 81 | 81 | 480 |
| Cundinamarca | 86 | 144 | 144 | 144 | 518 |
| Chocó | 10 | 24 | 24 | 24 | 83 |
| Huila | 75 | 50 | 50 | 50 | 225 |
| La Guajira | 39 | 43 | 43 | 43 | 168 |
| Magdalena | 49 | 63 | 63 | 63 | 239 |
| Meta | 34 | 47 | 47 | 47 | 175 |
| Nariño | 66 | 72 | 72 | 72 | 283 |
| Norte de Santander | 79 | 72 | 72 | 72 | 295 |
| Quindío | 23 | 25 | 25 | 25 | 96 |
| Risaralda | 49 | 43 | 43 | 43 | 177 |
| Santander | 131 | 101 | 101 | 101 | 435 |
| Sucre | 80 | 42 | 42 | 42 | 206 |
| Tolima | 112 | 60 | 60 | 60 | 290 |
| Valle del Cauca | 392 | 201 | 201 | 201 | 996 |
| Arauca | 2 | 13 | 13 | 13 | 41 |
| Casanare | 19 | 19 | 19 | 19 | 77 |
| Putumayo | 5 | 16 | 16 | 16 | 53 |
| San Andrés y Providencia |
28 | 3 | 3 | 3 | 36 |
| Amazonas | 2 | 4 | 4 | 4 | 13 |
| Guainía | 1 | 2 | 2 | 2 | 8 |
| Guaviare | 1 | 4 | 4 | 4 | 13 |
| Vaupés | – | 2 | 2 | 2 | 6 |
| Vichada | 2 | 5 | 5 | 5 | 17 |
| TOTAL NACIONAL | 3.289 | 2.237 | 2.237 | 2.237 | 10.000 |
Anexo 2. Plan de expansión de camas de cuidado intermedio COVID-19 por Entidad Territorial
| DEPTO | FASE 1 | FASE 2 | FASE 3 | FASE 4 | TOTAL CAMAS INTERMEDIOS |
|---|---|---|---|---|---|
| Antioquia | 237 | 398 | 399 | 399 | 1.433 |
| Atlántico | 181 | 304 | 304 | 304 | 1.093 |
| Bogotá, D.C. | 309 | 521 | 521 | 522 | 1.873 |
| Bolívar | 70 | 119 | 119 | 119 | 427 |
| Boyacá | 27 | 45 | 45 | 45 | 163 |
| Caldas | 57 | 95 | 95 | 95 | 342 |
| Caquetá | 1 | 2 | 2 | 2 | 6 |
| Cauca | 28 | 47 | 47 | 47 | 169 |
| Cesar | 52 | 87 | 87 | 87 | 313 |
| Córdoba | 47 | 78 | 78 | 78 | 281 |
| Cundinamarca | 77 | 130 | 130 | 130 | 467 |
| Chocó | 6 | 10 | 10 | 10 | 36 |
| Huila | 18 | 30 | 30 | 30 | 109 |
| La Guajira | 16 | 27 | 27 | 27 | 97 |
| Magdalena | 32 | 53 | 53 | 53 | 191 |
| Meta | 26 | 44 | 44 | 44 | 157 |
| Nariño | 25 | 42 | 42 | 42 | 151 |
| Norte de Santander | 32 | 54 | 54 | 54 | 194 |
| Quindío | 10 | 17 | 17 | 17 | 61 |
| Risaralda | 52 | 88 | 88 | 88 | 316 |
| Santander | 72 | 122 | 122 | 122 | 438 |
| Sucre | 22 | 37 | 37 | 37 | 133 |
| Tolima | 52 | 88 | 88 | 88 | 316 |
| Valle del Cauca | 176 | 297 | 297 | 297 | 1.067 |
| Arauca | 4 | 7 | 7 | 7 | 24 |
| Casanare | 15 | 25 | 25 | 25 | 91 |
| Putumayo | 2 | 3 | 3 | 3 | 12 |
| San Andrés y Providencia | 2 | 3 | 3 | 3 | 12 |
| Amazonas | 4 | 7 | 7 | 7 | 24 |
| Guainía | 0 | – | – | – | – |
| Guaviare | 0 | – | – | – | – |
| Vaupés | 0 | – | – | – | – |
| Vichada | 1 | 2 | 2 | 2 | 6 |
| TOTAL NACIONAL | 1.653 | 2.783 | 2.782 | 2.783 | 10.003 |
Anexo 3. Estimación de THS requerido en Unidades de Cuidados Intensivos e Intermedios y Hospitalización de menor complejidad por Entidad Territorial
FASE I
| Departamento | Especialistas* | Médicos Generales | Enfermeras | Terapeutas | Auxiliares |
|---|---|---|---|---|---|
| Antioquia | 242 | 421 | 594 | 467 | 1.385 |
| Atlántico | 172 | 278 | 397 | 304 | 941 |
| Bogotá, D.C. | 326 | 563 | 798 | 623 | 1.859 |
| Bolívar | 80 | 142 | 202 | 157 | 467 |
| Boyacá | 36 | 64 | 92 | 72 | 213 |
| Caldas | 50 | 86 | 119 | 94 | 280 |
| Caquetá | 6 | 16 | 21 | 18 | 46 |
| Cauca | 27 | 50 | 68 | 55 | 158 |
| Cesar | 59 | 102 | 146 | 113 | 340 |
| Córdoba | 95 | 135 | 216 | 145 | 517 |
| Cundinamarca | 62 | 112 | 150 | 124 | 349 |
| Chocó | 8 | 19 | 25 | 22 | 55 |
| Huila | 36 | 67 | 97 | 74 | 221 |
| La Guajira | 21 | 39 | 55 | 43 | 127 |
| Magdalena | 35 | 75 | 99 | 85 | 223 |
| Meta | 24 | 48 | 65 | 55 | 147 |
| Nariño | 36 | 69 | 97 | 77 | 222 |
| Norte de Santander | 42 | 74 | 105 | 82 | 244 |
| Quindío | 15 | 33 | 44 | 38 | 98 |
| Risaralda | 39 | 72 | 94 | 80 | 219 |
| Santander | 79 | 150 | 207 | 168 | 476 |
| Sucre | 38 | 69 | 100 | 76 | 231 |
| Tolima | 58 | 96 | 139 | 106 | 327 |
| Valle del Cauca | 208 | 359 | 514 | 396 | 1.198 |
| Arauca | 2 | 8 | 10 | 9 | 22 |
| Casanare | 13 | 22 | 30 | 25 | 71 |
| Putumayo | 4 | 9 | 12 | 11 | 26 |
| San Andrés y Providencia | 10 | 11 | 20 | 12 | 49 |
| Amazonas | 2 | 5 | 6 | 5 | 13 |
| Guainía | 0 | 1 | 1 | 1 | 3 |
| Guaviare | 1 | 3 | 4 | 3 | 8 |
| Vaupés | 0 | 0 | 0 | 0 | 1 |
| Vichada | 0 | 2 | 3 | 3 | 7 |
| TOTAL NACIONAL | 1.826 | 3.200 | 4.530 | 3.543 | 10.543 |
* Especialistas en Cuidado Intensivo, Medicina Interna, Anestesiología y Cirugía general
FASE II
| Departamento | Especialistas* | Médicos Generales | Enfermeras | Terapeutas | Auxiliares |
|---|---|---|---|---|---|
| Antioquia | 484 | 783 | 1.074 | 858 | 2.555 |
| Atlántico | 318 | 494 | 667 | 538 | 1.609 |
| Bogotá, D.C. | 629 | 1.027 | 1.403 | 1.127 | 3.332 |
| Bolívar | 154 | 259 | 358 | 285 | 845 |
| Boyacá | 71 | 119 | 168 | 131 | 395 |
| Caldas | 99 | 158 | 211 | 172 | 505 |
| Caquetá | 14 | 30 | 43 | 34 | 95 |
| Cauca | 65 | 103 | 145 | 112 | 346 |
| Cesar | 110 | 181 | 250 | 199 | 591 |
| Córdoba | 151 | 217 | 329 | 234 | 791 |
| Cundinamarca | 152 | 236 | 326 | 257 | 784 |
| Chocó | 19 | 39 | 54 | 44 | 123 |
| Huila | 64 | 117 | 167 | 130 | 386 |
| La Guajira | 44 | 75 | 107 | 83 | 252 |
| Magdalena | 75 | 144 | 195 | 161 | 448 |
| Meta | 55 | 96 | 131 | 107 | 306 |
| Nariño | 76 | 132 | 187 | 146 | 436 |
| Norte de Santander | 84 | 139 | 197 | 152 | 466 |
| Quindío | 30 | 61 | 83 | 69 | 189 |
| Risaralda | 84 | 139 | 181 | 153 | 431 |
| Santander | 157 | 278 | 377 | 308 | 883 |
| Sucre | 67 | 119 | 168 | 132 | 390 |
| Tolima | 109 | 173 | 240 | 188 | 574 |
| Valle del Cauca | 384 | 636 | 877 | 699 | 2.075 |
| Arauca | 10 | 19 | 25 | 21 | 58 |
| Casanare | 28 | 43 | 59 | 48 | 141 |
| Putumayo | 10 | 20 | 28 | 22 | 64 |
| San Andrés y Providencia | 11 | 15 | 25 | 16 | 60 |
| Amazonas | 6 | 10 | 12 | 11 | 29 |
| Guainía | 1 | 2 | 3 | 2 | 8 |
| Guaviare | 2 | 6 | 8 | 7 | 18 |
| Vaupés | 0 | 1 | 2 | 1 | 4 |
| Vichada | 3 | 5 | 8 | 6 | 18 |
| TOTAL NACIONAL | 3.566 | 5.876 | 8.108 | 6.453 | 19.207 |
* Especialistas en Cuidado Intensivo, Medicina Interna, Anestesiología y Cirugía general
FASE III
| Departamento | Especialistas* | Médicos Generales | Enfermeras | Terapeutas | Auxiliares |
|---|---|---|---|---|---|
| Antioquia | 722 | 1.144 | 1.554 | 1.250 | 3.725 |
| Atlántico | 463 | 710 | 937 | 911 | 2.277 |
| Bogotá, D.C. | 927 | 1.489 | 2.009 | 1.416 | 4.804 |
| Bolívar | 230 | 376 | 514 | 690 | 1.222 |
| Boyacá | 106 | 173 | 244 | 238 | 576 |
| Caldas | 146 | 230 | 302 | 253 | 730 |
| Caquetá | 21 | 44 | 64 | 88 | 144 |
| Cauca | 103 | 156 | 222 | 130 | 533 |
| Cesar | 161 | 261 | 354 | 272 | 843 |
| Córdoba | 205 | 299 | 442 | 270 | 1.065 |
| Cundinamarca | 243 | 361 | 503 | 398 | 1.220 |
| Chocó | 32 | 59 | 84 | 161 | 192 |
| Huila | 94 | 167 | 238 | 150 | 552 |
| La Guajira | 69 | 111 | 160 | 137 | 377 |
| Magdalena | 118 | 213 | 290 | 222 | 674 |
| Meta | 87 | 144 | 197 | 173 | 466 |
| Nariño | 115 | 194 | 277 | 189 | 650 |
| Norte de Santander | 128 | 204 | 290 | 219 | 688 |
| Quindío | 45 | 89 | 122 | 146 | 279 |
| Risaralda | 129 | 207 | 267 | 208 | 643 |
| Santander | 237 | 405 | 548 | 388 | 1.290 |
| Sucre | 96 | 169 | 236 | 238 | 549 |
| Tolima | 161 | 249 | 341 | 251 | 820 |
| Valle del Cauca | 559 | 914 | 1.241 | 833 | 2.951 |
| Arauca | 17 | 29 | 40 | 262 | 94 |
| Casanare | 43 | 65 | 88 | 62 | 212 |
| Putumayo | 16 | 30 | 44 | 40 | 102 |
| San Andrés y Providencia | 13 | 18 | 29 | 21 | 71 |
| Amazonas | 10 | 15 | 19 | 23 | 45 |
| Guainía | 2 | 3 | 5 | 5 | 12 |
| Guaviare | 4 | 9 | 13 | 9 | 28 |
| Vaupés | 1 | 2 | 3 | 3 | 7 |
| Vichada | 4 | 8 | 12 | 6 | 29 |
| TOTAL NACIONAL | 5.305 | 8.548 | 11.687 | 9.660 | 27.869 |
* Especialistas en Cuidado Intensivo, Medicina Interna, Anestesiología y Cirugía general
FASE IV
| Departamento | Especialistas* | Médicos Generales | Enfermeras | Terapeutas | Auxiliares |
|---|---|---|---|---|---|
| Antioquia | 722 | 1.144 | 1.553 | 1.249 | 3.725 |
| Atlántico | 463 | 710 | 937 | 911 | 2.277 |
| Bogotá, D.C. | 926 | 1.489 | 2.008 | 1.415 | 4.804 |
| Bolívar | 230 | 376 | 514 | 690 | 1.222 |
| Boyacá | 106 | 173 | 244 | 238 | 576 |
| Caldas | 146 | 230 | 302 | 253 | 730 |
| Caquetá | 21 | 44 | 64 | 88 | 144 |
| Cauca | 103 | 156 | 222 | 130 | 533 |
| Cesar | 161 | 261 | 354 | 272 | 843 |
| Córdoba | 205 | 299 | 442 | 270 | 1.065 |
| Cundinamarca | 243 | 361 | 503 | 398 | 1.220 |
| Chocó | 32 | 59 | 84 | 161 | 192 |
| Huila | 94 | 167 | 238 | 150 | 552 |
| La Guajira | 69 | 111 | 160 | 137 | 377 |
| Magdalena | 118 | 213 | 290 | 222 | 674 |
| Meta | 87 | 144 | 197 | 173 | 466 |
| Nariño | 115 | 194 | 277 | 189 | 650 |
| Norte de Santander | 128 | 204 | 290 | 219 | 688 |
| Quindío | 45 | 89 | 122 | 146 | 279 |
| Risaralda | 129 | 207 | 267 | 208 | 643 |
| Santander | 237 | 405 | 548 | 388 | 1.290 |
| Sucre | 96 | 169 | 236 | 238 | 549 |
| Tolima | 161 | 249 | 341 | 251 | 820 |
| Valle del Cauca | 559 | 914 | 1.241 | 833 | 2.951 |
| Arauca | 17 | 29 | 40 | 262 | 94 |
| Casanare | 43 | 65 | 88 | 62 | 212 |
| Putumayo | 16 | 30 | 44 | 40 | 102 |
| San Andrés y Providencia | 13 | 18 | 29 | 21 | 71 |
| Amazonas | 10 | 15 | 19 | 23 | 45 |
| Guainía | 2 | 3 | 5 | 5 | 12 |
| Guaviare | 4 | 9 | 13 | 9 | 28 |
| Vaupés | 1 | 2 | 3 | 3 | 7 |
| Vichada | 4 | 8 | 12 | 6 | 29 |
| TOTAL NACIONAL | 5.306 | 8.547 | 11.687 | 9.660 | 27.870 |
* Especialistas en Cuidado Intensivo, Medicina Interna, Anestesiología y Cirugía general
Notas de pie de página
(1) Estas investigaciones documentan las medidas tomadas por los diferentes países a partir de una revisión de prensa y de los sitios web oficiales de los gobiernos.
(2) Divididos en tres grupos: i) por su número de casos, ii) por su experiencia exitosa en la gestión de la epidemia, iii) países con reconocidos institutos de investigación y iv) países con mayor PIB y población de la región.
(3) Se realizó una revisión de las características de la cuarentena en 12 países Colombia, China, Italia, España, Reino Unido, Alemania, Francia, Perú, Ecuador, Holanda y Argentina.
(4) De acuerdo a los autores, en África Occidental durante el brote de Ébola, las personas en la red de apoyo de una persona en cuarentena no se adherían a esta, dado que estaba en su cultura cuidar de los enfermos (Webster et al., 2020).
(5) El nombre del modelo proviene de las iniciales S (población susceptible), I (población infectada) y R (población recuperada). El modelo relaciona las variaciones de las tres poblaciones (Susceptible, Infectada y Recuperada) a través de la tasa de infección y el período infeccioso promedio.
(6) Adaptación del modelo SIR, que fue propuesto por W. O. Kermack y A. G. McKendrick en 1927.
Notas a la Resolución 779 de 2020
La Resolución 779 de 2020 no fue publicada en el Diario Oficial.
Mediante solicitud realizada por SafetYA al Ministerio del Trabajo con radicado 202042400986662,
se recibió la siguiente respuesta:
«En cuanto a la pregunta sobre cuándo se publicará la resolución en el Diario Oficial le informo que, la Resolución No.779 de 2020 “Por la cual se formaliza la estrategia de respuesta sanitaria adoptada para enfrentar la pandemia por SARS CoV2 (COVID-19) en Colombia y se crea un comité asesor para orientar las decisiones de política en relación con la pandemia”, es un acto administrativo de carácter general de comuníquese y cúmplase y no de publíquese y cúmplase, razón por la cual se hizo público conforme a lo previsto en el artículo 2091 de la Constitución Política, artículo 32 y 83 del Código de Procedimiento Administrativo y de lo Contencioso Administrativo. -CPACA y artículo 74 de la Ley 1712 de 2014<sup<5 en la página web de esta Cartera Ministerial.
El anterior concepto tiene los efectos determinados en el artículo 286 del Código de Procedimiento Administrativo y de lo Contencioso Administrativo, sustituidos en el Título II, por el artículo 1 de la Ley 1755 de 2015″.
(1) “ARTICULO 209. La función administrativa está al servicio de los intereses generales y se desarrolla con fundamento en los principios de igualdad, moralidad, eficacia, economía, celeridad, imparcialidad y publicidad, mediante la descentralización, la delegación y la desconcentración de funciones (…)”
(2) “Artículo 3°. Principios. Todas las autoridades deberán interpretar y aplicar las disposiciones que regulan las actuaciones y procedimientos administrativos a la luz de los principios consagrados en la Constitución Política, en la Parte Primera de este Código y en las leyes especiales.
Las actuaciones administrativas se desarrollarán, especialmente, con arreglo a los principios del debido proceso, igualdad, imparcialidad, buena fe, moralidad, participación, responsabilidad, transparencia, publicidad, coordinación, eficacia, economía y celeridad.(…) 9. En virtud del principio de publicidad, las autoridades darán a conocer al público y a los interesados, en forma sistemática y permanente, sin que medie petición alguna, sus actos, contratos y resoluciones, mediante las comunicaciones, notificaciones y publicaciones que ordene la ley, incluyendo el empleo de tecnologías que permitan difundir de manera masiva tal información de conformidad con lo dispuesto en este Código. Cuando el interesado deba asumir el costo de la publicación, esta no podrá exceder en ningún caso el valor de la misma. (…)”
(3) Artículo 8°. Deber de información al público. Las autoridades deberán mantener a disposición de toda persona información completa y actualizada, en el sitio de atención y en la página electrónica, y suministrarla a través de los medios impresos y electrónicos de que disponga, y por medio telefónico o por correo, sobre los siguientes aspectos: (…)
(4) Los actos administrativos de carácter general que expidan y los documentos de interés público relativos a cada uno de ellos. (…)”
“Artículo 7°.Disponibilidad de la Información. En virtud de los principios señalados, deberá estar a disposición del público la información a la que hace referencia la presente ley, a través de medios físicos, remotos o locales de comunicación electrónica. Los sujetos obligados deberán tener a disposición de las personas interesadas dicha información en la Web, a fin de que estas puedan obtener la información, de manera directa o mediante impresiones. Asimismo, estos deberán proporcionar apoyo a los usuarios que lo requieran y proveer todo tipo de asistencia respecto de los trámites y servicios que presten.
Parágrafo. Se permite en todo caso la retransmisión de televisión por internet cuando el contenido sea información pública de entidades del Estado o noticias al respecto.”
(5) Por medio de la cual se crea la Ley de Transparencia y del Derecho de Acceso a la Información Pública Nacional y se dictan otras disposiciones.
(6) “Artículo 28.Alcance de los conceptos. Salvo disposición legal en contrario, los conceptos emitidos por las autoridades como respuestas a peticiones realizadas en ejercicio del derecho a formular consultas no serán de obligatorio cumplimiento o ejecución.”

